Туберкулез с множественной лекарственной устойчивостью
| Туберкулез с множественной лекарственной устойчивостью | |
|---|---|
 | |
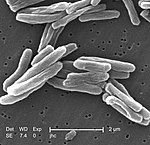
| Бактерии микобактерии туберкулеза, видимые под микроскопом | |
| Специальность | Инфекционное заболевание |
Туберкулез с множественной лекарственной устойчивостью ( МЛУ-ТБ ) — это форма туберкулезной (ТБ) инфекции, вызываемая бактериями, устойчивыми к лечению как минимум двумя наиболее мощными противотуберкулезными препаратами (препаратами) первого ряда: изониазидом и рифампицином . Некоторые формы туберкулеза также устойчивы к препаратам второго ряда и называются туберкулезом с широкой лекарственной устойчивостью ( ШЛУ-ТБ ). [1]
Туберкулез вызывается инфицированием бактерией Mycobacterium Tuberculosis . Почти каждый четвертый человек в мире инфицирован бактериями туберкулеза. [1] Только когда бактерии становятся активными, люди заболевают туберкулезом. человека Бактерии становятся активными в результате чего-либо, что может снизить иммунитет , например, ВИЧ, преклонного возраста, диабета или других заболеваний, ослабляющих иммунитет. Обычно туберкулез можно лечить курсом четырех стандартных или препаратов первой линии противотуберкулезных препаратов (т.е. изониазида , рифампицина , пиразинамида и этамбутола ). [2] [3]
Однако, начиная с первого лечения туберкулеза антибиотиками в 1943 году, у некоторых штаммов туберкулезных бактерий развилась устойчивость к стандартным лекарствам в результате генетических изменений (см. механизмы ). [2] [4] [5] В настоящее время большинство случаев туберкулеза с множественной лекарственной устойчивостью вызваны одним штаммом туберкулезных бактерий, называемым пекинской линией. [6] [7] Этот процесс ускоряется, если применяется неправильное или неадекватное лечение, что приводит к развитию и распространению туберкулеза с множественной лекарственной устойчивостью (МЛУ-ТБ). Неправильное или неадекватное лечение может быть связано с применением неправильных лекарств, использованием только одного лекарства (стандартное лечение — не менее двух препаратов), а также с несостоятельным приемом лекарств в течение всего периода лечения (лечение требуется в течение нескольких месяцев). [8] [9] [10] Для лечения МЛУ-ТБ необходимы препараты второго ряда (т.е. фторхинолоны , аминогликозиды и другие), которые, как правило, менее эффективны, более токсичны и намного дороже, чем препараты первого ряда. [8] Схемы лечения МЛУ-ТБ с использованием фторхинолонов и аминогликозидов могут длиться два года по сравнению с шестью месяцами лечения препаратами первой линии и стоить более 100 000 долларов США. [11] Если эти препараты второго ряда назначаются или принимаются неправильно, может развиться дальнейшая устойчивость, приводящая к ШЛУ-ТБ.
В популяции уже присутствуют устойчивые штаммы туберкулеза, поэтому МЛУ-ТБ может напрямую передаваться от инфицированного человека к неинфицированному. В этом случае у человека, ранее не лечившегося, развивается новый случай МЛУ-ТБ. Это известно как первичный МЛУ-ТБ, и на него приходится до 75% случаев. [12] Приобретенный МЛУ-ТБ развивается, когда человек с нерезистентным штаммом туберкулеза получает неадекватное лечение, что приводит к развитию устойчивости к антибиотикам у заражающих его бактерий туберкулеза. Эти люди, в свою очередь, могут заразить других людей МЛУ-ТБ. [5] [8]
По оценкам, в 2016 году МЛУ-ТБ стал причиной 600 000 новых случаев туберкулеза и 240 000 случаев смерти, а на МЛУ-ТБ приходится 4,1% всех новых случаев туберкулеза и 19% ранее леченных случаев во всем мире. [13] Во всем мире большинство случаев МЛУ-ТБ приходится на Южную Америку, Южную Африку, Индию, Китай и бывший Советский Союз. [14]
Лечение МЛУ-ТБ требует лечения препаратами второго ряда , обычно четырьмя или более противотуберкулезными препаратами, в течение минимум 6 месяцев и, возможно, продлением на 18–24 месяца, если у конкретного штамма туберкулеза выявлена устойчивость к рифампицину. пациент инфицирован. [9] В идеальных условиях программы уровень излечения от МЛУ-ТБ может приближаться к 70%. [9]
Источник
[ редактировать ]Исследователи предполагают, что предок микобактерии туберкулеза впервые возник в регионе Восточной Африки примерно 3 миллиона лет назад, а современные штаммы мутировали и возникли 20 000 лет назад; Археологи подтвердили это с помощью скелетного анализа египетских останков. [15] По мере увеличения миграции из Восточной Африки росло и распространение болезни, начиная с Азии, а затем распространяясь на Запад и Южную Америку. Туберкулез с множественной лекарственной устойчивостью имеет множество причин, но резистентность обычно возникает из-за неэффективности лечения, комбинации лекарств, коинфекции, предшествующего использования противотуберкулезных препаратов, недостаточной абсорбции лекарств, основного заболевания и несоблюдения режима лечения противотуберкулезными препаратами. [16]
Механизм лекарственной устойчивости
[ редактировать ]Бактерия туберкулеза обладает естественной защитой от некоторых лекарств и может приобрести устойчивость к лекарствам в результате генетических мутаций. Бактерия не обладает способностью передавать гены устойчивости между организмами посредством плазмид ( см. Горизонтальный перенос ). Некоторые механизмы лекарственной устойчивости включают: [17]
- Клеточная стенка : Клеточная стенка M. Tuberculosis (ТБ) содержит сложные липидные молекулы, которые действуют как барьер, препятствующий проникновению лекарств в клетку. Чтобы уменьшить свою уязвимость, M. Tuberculosis может также препятствовать проникновению лекарств в его клетки. Устойчивость к РИФ связана с многочисленными генами и белками, которые участвуют в формировании клеточных стенок. Поддержание клеточной стенки M. Tuberculosis является основной функцией белка PE11. Предполагается, что усиление выработки белка PE11 может уменьшить количество антибиотиков, попадающих в M. Tuberculosis. Экспрессия белка PE11 M.tuberculosis у M. smegmatis может вызывать повышенный уровень устойчивости к нескольким антибиотикам, включая РИФ.
- , модифицирующие и инактивирующие лекарства Ферменты : геном туберкулеза кодирует ферменты ( белки ), которые инактивируют молекулы лекарств. Эти ферменты обычно представляют собой фосфорилированные, ацетилатные или аденилатные лекарственные соединения.
- Системы оттока лекарств : туберкулезная клетка содержит молекулярные системы, которые активно выкачивают молекулы лекарств из клетки.
- Мутации . Спонтанные мутации в геноме туберкулеза могут изменить белки, являющиеся мишенью лекарств, что делает бактерии устойчивыми к лекарствам. [18]
Одним из примеров является мутация гена rpoB , который кодирует бета-субъединицу бактериального фермента РНК-полимеразы. При нерезистентном туберкулезе рифампицин связывает бета-субъединицу РНК-полимеразы и нарушает элонгацию транскрипции. Мутация гена rpoB меняет последовательность аминокислот и конформацию или расположение бета-субъединицы. В этом случае рифампицин больше не может связывать или предотвращать транскрипцию, и бактерия становится устойчивой. [19] [20]
Другие мутации делают бактерию устойчивой к другим лекарствам. Например, существует множество мутаций, придающих устойчивость к изониазиду (INH), в том числе в генах katG , inhA , ahpC и других. Замены аминокислот в сайте связывания НАДН InhA, по-видимому, приводят к устойчивости к INH, предотвращая ингибирование биосинтеза миколевой кислоты, которую бактерия использует в своей клеточной стенке. Мутации в гене katG приводят к тому, что фермент каталаза-пероксидаза не может превращать INH в его биологически активную форму. Следовательно, INH неэффективен, а бактерия устойчива. [21] [22] Открытие новых молекулярных мишеней имеет важное значение для преодоления проблем лекарственной устойчивости. [23]
У некоторых туберкулезных бактерий приобретение этих мутаций можно объяснить другими мутациями в механизме рекомбинации, распознавания и восстановления ДНК. [24] Мутации в этих генах позволяют бактериям иметь более высокую общую частоту мутаций и быстрее накапливать мутации, вызывающие устойчивость к лекарствам. [25] [26]
Туберкулез с широкой лекарственной устойчивостью
[ редактировать ]МЛУ-ТБ может стать устойчивым к основным второго ряда группам противотуберкулезных препаратов : фторхинолонам ( моксифлоксацин , офлоксацин ) и инъекционным аминогликозидным или полипептидным препаратам ( амикацин , капреомицин , канамицин ). Когда МЛУ-ТБ устойчив хотя бы к одному препарату из каждой группы, его классифицируют как туберкулез с широкой лекарственной устойчивостью (ШЛУ-ТБ). [8]
В 2021 году ВОЗ пересмотрела определения пред-ШЛУ-ТБ и ШЛУ-ТБ следующим образом: [27]
Пре-ШЛУ-ТБ: туберкулез, вызванный штаммами Mycobacterium Tuberculosis (M.tuberculosis), которые соответствуют определению МЛУ/РУ-ТБ и которые также устойчивы к любому фторхинолону.
ШЛУ-ТБ: ТБ, вызванный штаммами микобактерии туберкулеза (M.tuberculosis), которые соответствуют определению МЛУ/РУ-ТБ и которые также устойчивы к любому фторхинолону и, по крайней мере, к одному дополнительному препарату группы А.
Препаратами группы А в настоящее время являются левофлоксацин или моксифлоксацин, бедаквилин и линезолид, поэтому ШЛУ-ТБ – это МЛУ/РУ-ТБ, устойчивый к фторхинолону и по крайней мере к одному из бедаквилина или линезолида (или к обоим).
В исследовании пациентов с МЛУ-ТБ, проведенном с 2005 по 2008 год в разных странах, у 43,7% была резистентность хотя бы к одному препарату второго ряда. [28] Около 9% случаев МЛУ-ТБ устойчивы к препаратам обоих классов и классифицируются как ШЛУ-ТБ. [1] [29]
За последние 10 лет в Италии, Иране, Индии и Южной Африке появились штаммы туберкулеза, устойчивые ко всем доступным противотуберкулезным препаратам первого и второго ряда, классифицируемые как туберкулез с полной лекарственной устойчивостью, хотя по поводу этого термина существуют некоторые разногласия. [30] [31] [32] Растущий уровень резистентности штаммов туберкулеза угрожает усложнить нынешние глобальные подходы общественного здравоохранения к борьбе с туберкулезом. Разрабатываются новые лекарства для лечения форм с широкой резистентностью, но потребуются значительные улучшения в выявлении, диагностике и лечении. [31]
Были сообщения о полностью лекарственно-устойчивом туберкулезе , но такие штаммы туберкулеза не признаны ВОЗ. [33]
Профилактика
[ редактировать ]Существует несколько способов предотвращения лекарственной устойчивости туберкулеза и лекарственной устойчивости в целом: [34] [35]
- Быстрая диагностика и лечение туберкулеза. Одним из крупнейших факторов риска развития лекарственно-устойчивого туберкулеза являются проблемы с лечением и диагностикой, особенно в развивающихся странах. Если туберкулез будет выявлен и начато лечение в ближайшее время, можно избежать лекарственной устойчивости.
- Завершение лечения. Предыдущее лечение туберкулеза является показателем МЛУ-ТБ. Если пациент не завершит лечение антибиотиками или если врач не назначит правильный режим приема антибиотиков, может развиться резистентность. Кроме того, развитию МЛУ-ТБ способствуют лекарства низкого качества или в меньшем количестве, особенно в развивающихся странах.
- Выявление и диагностика пациентов с ВИЧ/СПИДом в кратчайшие сроки. У них отсутствует иммунитет для борьбы с туберкулезной инфекцией, и они подвергаются большому риску развития лекарственной устойчивости.
- Выявление контактов, которые могли заразиться туберкулезом: члены семьи, люди, находящиеся в тесном контакте и т. д.
- Исследования: необходимы большие исследования и финансирование для диагностики, профилактики и лечения туберкулеза и МЛУ-ТБ.
«Противники всеобщего лечения туберкулеза, исходя из ошибочных представлений о экономической эффективности, не могут признать, что МЛУ-ТБ не является болезнью бедных людей в отдаленных местах. Болезнь заразна и передается воздушно-капельным путем. Лечение только одной группы пациентов выглядит недорогим в в краткосрочной перспективе, но в долгосрочной перспективе окажется катастрофой для всех». Пол Фармер [36]
ДОТС-Плюс
[ редактировать ]Программы лечения на уровне местных сообществ, такие как DOTS-Plus, специализированное лечение МЛУ-ТБ с использованием популярной инициативы «Терапия под прямым наблюдением – краткосрочный курс » (DOTS), продемонстрировали значительный успех в мире. В этих регионах эти программы оказались хорошим вариантом для надлежащего лечения МЛУ-ТБ в бедных сельских районах. Успешный пример был в Лиме , Перу, где в рамках программы уровень излечения превысил 80%. [37]
Однако программа DOTS, реализуемая в Республике Грузия, использует пассивное выявление случаев заболевания. Это означает, что система зависит от пациентов, приходящих к медицинским учреждениям, без проведения обязательных обследований. Как показали медицинские антропологи, такие как Эрин Кох, такая форма реализации подходит не всем культурным структурам. Они призывают к тому, чтобы протокол DOTS постоянно реформировался в контексте местной практики, форм знаний и повседневной жизни. [38]
Уход
[ редактировать ]Обычно туберкулез с множественной лекарственной устойчивостью можно вылечить длительным лечением препаратами второго ряда, но они дороже, чем препараты первого ряда , и имеют больше побочных эффектов. [39] Лечение и прогноз МЛУ-ТБ гораздо больше схожи с лечением рака, чем с лечением инфекции. Уровень смертности от МЛУ-ТБ при лечении составляет около 15%, что в дальнейшем зависит от ряда факторов, в том числе: [40]
- К скольким препаратам устойчив организм (чем меньше, тем лучше)
- Сколько лекарств дается пациенту (пациенты, получающие пять и более препаратов, чувствуют себя лучше)
- Квалификация и опыт ответственного врача
- Насколько пациент готов к лечению (лечение является трудным и длительным и требует настойчивости и решимости со стороны пациента)
- Независимо от того, является ли пациент ВИЧ-положительным или нет (сочетанная инфекция ВИЧ связана с повышенной смертностью).
Большинство больных туберкулезом с множественной лекарственной устойчивостью не получают лечения, так как находятся в слаборазвитых странах или в бедности. Отказ в лечении остается сложной проблемой с правами человека , поскольку высокая стоимость лекарств второго ряда часто не позволяет получить лечение тем, кто не может позволить себе лечение. [41]
Исследование экономически эффективных стратегий борьбы с туберкулезом поддержало три основных направления политики. Во-первых, лечение случаев с положительным мазком мокроты в рамках программ ДОТС должно лежать в основе любого подхода к борьбе с туберкулезом и должно стать базовой практикой для всех программ борьбы. Во-вторых, существует весомое экономическое обоснование для лечения случаев с отрицательным мазком и внелегочных случаев в программах ДОТС, а также для лечения случаев с отрицательным мазком и внелегочных случаев в программах ДОТС в качестве нового подхода ВОЗ «Остановить туберкулез» и второго глобального плана борьбы с туберкулезом. борьба с туберкулезом. И последнее, но не менее важное: исследование показывает, что для достижения цели развития тысячелетия и связанных с ней целей по борьбе с туберкулезом в ближайшие 10 лет необходимо значительное расширение всех мероприятий. Если удастся повысить уровень выявления случаев заболевания, это будет гарантировать, что люди, получившие доступ к лечебным учреждениям, будут охвачены и что охват будет широко распространен среди людей, которые в настоящее время не имеют доступа. [42]
Обычно курсы лечения измеряются месяцами или годами; МЛУ-ТБ может потребовать хирургического вмешательства, а уровень смертности остается высоким, несмотря на оптимальное лечение. Однако хорошие результаты для пациентов все же возможны. [43]
Лечение МЛУ-ТБ должно проводиться врачами, имеющими опыт лечения МЛУ-ТБ. Смертность и заболеваемость у пациентов, получающих лечение в неспециализированных центрах, значительно выше, чем у пациентов, получающих лечение в специализированных центрах. Лечение МЛУ-ТБ должно проводиться на основе тестирования на чувствительность: без этой информации лечение таких больных невозможно. При лечении пациента с подозрением на МЛУ-ТБ, до получения результатов лабораторного тестирования на чувствительность, пациенту можно начать лечение ШРЕЗ ( стрептомицин + изоникотинилгидразин + рифампицин + этамбутол + пиразинамид ) и моксифлоксацин с циклосерином . Имеются доказательства того, что предыдущая терапия препаратом в течение более месяца связана со снижением эффективности этого препарата, независимо от результатов тестов in vitro, указывающих на чувствительность. [44] Следовательно, необходимо детальное знание истории лечения каждого пациента. Помимо очевидных рисков (т. е. известного контакта с пациентом с МЛУ-ТБ), факторы риска МЛУ-ТБ включают ВИЧ-инфекцию, предыдущее тюремное заключение, неудачное лечение туберкулеза, неспособность ответить на стандартное лечение туберкулеза и рецидив после стандартного лечения туберкулеза. уход. [ нужна ссылка ]
Генный зонд для rpoB доступен в некоторых странах. Это служит полезным маркером МЛУ-ТБ, поскольку изолированная устойчивость к RMP встречается редко (за исключением случаев, когда пациенты в анамнезе лечились только рифампицином). Если известно, что результаты генного зонда ( rpoB ) положительные, то разумно исключить RMP и использовать SHEZ+ MXF + циклосерин . Причина сохранения пациента на изониазиде заключается в том, что изониазид настолько эффективен при лечении туберкулеза, что глупо отказываться от него до тех пор, пока не будут микробиологические доказательства его неэффективности (даже несмотря на то, что устойчивость к изониазиду так часто возникает вместе с устойчивостью к рифампицину). [ нужна ссылка ]
Для лечения РУ- и МДТ-ТБ рекомендации ВОЗ по лечению заключаются в следующем: «Во время интенсивной фазы рекомендуется использовать как минимум пять эффективных противотуберкулезных препаратов, включая пиразинамид и четыре основных противотуберкулезных препарата второго ряда, один из которых выбран из группы А. , один из группы B и как минимум два из группы C3 (условная рекомендация, очень низкая достоверность доказательств. Если минимальное количество эффективных противотуберкулезных препаратов невозможно составить, как указано выше, препарат из группы D2 и другие препараты из группы). Можно добавить D3, чтобы довести общее количество до пяти. Рекомендуется дополнительно усилить схему высокими дозами изониазида и/или этамбутола (условная рекомендация, очень низкая достоверность доказательств)». [45] Рекомендуются следующие лекарства:
- Группа А: фторхинолоны (левофлоксацин, моксифлоксицин), линезолид, бедаквилин.
- Группа B: клофазимин, циклосерин/теризидон.
- Группа C: Другие основные препараты второго ряда (этамбутол, деламанид, пиразинамид, имипенем-циластатин/меропенем, амикацин/стрептомицин, этионамид/протионамид, п-аминосалициловая кислота).
Для пациентов с РУ-ТБ или МЛУ-ТБ, «ранее не лечившихся препаратами второго ряда и у которых устойчивость к фторхинолонам и инъекционным препаратам второго ряда исключена или считается крайне маловероятной, применяется более короткий режим лечения МЛУ-ТБ 9–12 месяцев можно использовать вместо более длительных схем (условная рекомендация, очень низкая достоверность доказательств)». [46]
Фактическая точность частей этой статьи (относящихся к претоманиду, деламаниду, одобрению бедаквилина и текущему клиническому опыту (если таковой имеется)) может быть поставлена под угрозу из-за устаревшей информации . ( ноябрь 2023 г. ) |
В целом, устойчивость к одному препарату внутри класса означает устойчивость ко всем препаратам этого класса, но заметным исключением является рифабутин: устойчивость к рифампицину не всегда означает устойчивость к рифабутину, и следует попросить лабораторию провести тестирование на него. В пределах каждого класса препаратов можно использовать только один препарат. Если трудно найти пять препаратов для лечения, врач может попросить выявить высокий уровень устойчивости к INH. Если штамм обладает лишь низким уровнем устойчивости к INH (устойчивость при 0,2 мг/л INH, но чувствительна при 1,0 мг/л INH), то в рамках схемы можно использовать высокие дозы INH. При подсчете лекарств ПЗА и интерферон учитываются как ноль; иными словами, при добавлении PZA к схеме из четырех препаратов необходимо выбрать другой препарат, чтобы получить пять препаратов. Невозможно использовать более одной инъекции (СТМ, капреомицин или амикацин), поскольку токсическое действие этих препаратов суммируется: если возможно, аминогликозид следует назначать ежедневно в течение как минимум трех месяцев (и, возможно, после этого трижды в неделю). . Ципрофлоксацин не следует применять для лечения туберкулеза, если доступны другие фторхинолоны. По состоянию на 2008 год Кокрейн сообщает, что испытания других фторхинолонов продолжаются. [47] Хотя Рифампин является эффективным препаратом, несоблюдение режима лечения приводит к рецидивам. Вот почему крайне важно использовать различные препараты первой линии, а также разрабатывать новые препараты, специфичные для лекарственно-устойчивых штаммов. [16] В настоящее время на стадии разработки находится ряд новых противотуберкулезных препаратов, предназначенных для лечения штаммов, устойчивых к лекарствам; Некоторые из этих препаратов — PA-824 (теперь претоманид ), OPC-67683 (теперь деламанид ) и R207910 (теперь бедаквилин ), все из которых находятся на стадии II разработки. [16] Претоманид и деламанид относятся к классу нитроимидазолов и обладают механизмами, включающими биоактивную восстановительную активацию. [48] [ не удалось пройти проверку ] Бедаквилин — это диарилхинолин, имеющий другой механизм действия; этот препарат напрямую подавляет выработку энергии, поэтому этот препарат может быть лучшим вариантом, поскольку он может не требовать такого длительного курса лечения, как другие препараты. [49]
Когда не удается найти пять препаратов из приведенных выше списков; наркотики имипенем , [50] коамоксиклав , [51] [52] клофазимин , [53] [54] [55] прохлорперазин , [56] метронидазол [57] были использованы в отчаянии, хотя неясно, эффективны ли они вообще.
Не существует прерывистого режима лечения, одобренного для использования при МЛУ-ТБ, но клинический опыт показывает, что введение инъекционных препаратов в течение пяти дней в неделю (поскольку нет никого, кто мог бы дать препарат по выходным), похоже, не приводит к ухудшению результатов. Терапия под непосредственным наблюдением помогает улучшить результаты лечения МЛУ-ТБ и должна рассматриваться как неотъемлемая часть лечения МЛУ-ТБ. [58]
Больных МЛУ-ТБ по возможности следует изолировать в палатах с отрицательным давлением. Больных МЛУ-ТБ не следует размещать в одном отделении с пациентами с ослабленным иммунитетом (ВИЧ-инфицированными пациентами или пациентами, принимающими иммуносупрессивные препараты). Тщательный контроль за соблюдением режима лечения имеет решающее значение для ведения МЛУ-ТБ (и некоторые врачи настаивают на госпитализации хотя бы по этой причине). Некоторые врачи будут настаивать на том, чтобы эти пациенты оставались изолированными до тех пор, пока их мокрота не станет отрицательной по мазку или даже посеву (что может занять много месяцев или даже лет). Содержание этих пациентов в больнице в течение нескольких недель (или месяцев) подряд может быть практически или физически невозможным, и окончательное решение зависит от клинического суждения врача, лечащего этого пациента. Лечащий врач должен в полной мере использовать терапевтический лекарственный мониторинг (в частности, аминогликозиды) как для контроля соблюдения режима терапии, так и для предотвращения токсических эффектов. Ответ на лечение должен быть получен путем повторного посева мокроты (по возможности ежемесячно). [59]
Некоторые добавки могут быть полезны в качестве вспомогательных средств при лечении туберкулеза, но для целей подсчета лекарств от МЛУ-ТБ они считаются нулевыми (если в схеме уже есть четыре препарата, может быть полезно добавить аргинин или витамин D). или и то, и другое, но для изготовления пяти потребуется другое лекарство). Дополнения включают: аргинин (арахис является хорошим источником), [60] витамин Д , [61] Dzherelo , [62] В5 Иммунитор . [63]
28 декабря 2012 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило бедаквилин (продаваемый компанией Johnson & Johnson под названием Сиртуро ) для лечения туберкулеза с множественной лекарственной устойчивостью, что стало первым новым лечением за 40 лет. Сиртуро следует использовать в комбинированной терапии у пациентов, у которых стандартное лечение оказалось неэффективным и у которых нет других вариантов. Сиртуро является ингибитором аденозинтрифосфатсинтазы ( АТФ-синтазы ). [64] [65]
Возрождение туберкулеза в Соединенных Штатах, появление туберкулеза, связанного с ВИЧ, и развитие штаммов туберкулеза, устойчивых к терапии первой линии, разработанной в последние десятилетия, служат подтверждением тезиса о том, что микобактерия туберкулеза , возбудитель, делает свое дело. собственный льготный вариант для бедных. [66] Простая истина заключается в том, что почти все случаи смерти от туберкулеза происходят из-за отсутствия доступа к существующей эффективной терапии. [67]
Показатели успеха лечения остаются неприемлемо низкими во всем мире с различиями между регионами. Данные за 2016 г., опубликованные ВОЗ [68] сообщили о показателях успешного лечения туберкулеза с множественной лекарственной устойчивостью во всем мире. Среди тех, кто начал лечение туберкулеза с множественной лекарственной устойчивостью, 56% успешно завершили лечение либо завершили курс лечения, либо полностью искоренили заболевание; 15% из них умерли во время лечения; 15% были потеряны для последующего наблюдения; У 8% лечение было неэффективным, а по остальным 6% данных не было. Уровень успеха лечения был самым высоким в Средиземноморском регионе Всемирной организации здравоохранения и составил 65%. Показатели успеха лечения были ниже 50% в Украине, Мозамбике, Индонезии и Индии. В районах с плохой инфраструктурой эпиднадзора за туберкулезом наблюдались более высокие показатели потери пациентов из-за последующего лечения. [68]

57 стран сообщили об исходах лечения пациентов с туберкулезом с крайней лекарственной устойчивостью, включая 9258 пациентов. 39% успешно завершили лечение, 26% пациентов умерли, а у 18% лечение оказалось неэффективным. 84% когорты людей с крайней лекарственной устойчивостью составляли всего три страны; Индия, Российская Федерация и Украина. Было обнаружено, что более короткие схемы лечения МЛУ-ТБ оказываются полезными, поскольку обеспечивают более высокие показатели успеха лечения. [68]
Операция
[ редактировать ]В случаях чрезвычайно резистентного заболевания хирургическое вмешательство по удалению инфицированных участков легкого, как правило, является последним вариантом. Ранние хирургические методы лечения, начавшиеся в 19 веке, включали вызывание коллапса легких, поскольку стоящая ткань заживает быстрее, чем используемая ткань, что называется искусственным пневмотораксом. Уменьшение полости легкого, торакопластика, для заполнения пустот, вызванных повреждением туберкулеза, проводилось либо путем удаления ребер, поднятия диафрагмы, либо путем имплантации жидкостей или твердых материалов в полость легких в качестве менее инвазивной альтернативы искусственному пневмотораксу. [69] Эти методы лечения вышли из моды с изобретением противотуберкулезных препаратов в середине 20-го века и не получили возрождения при МЛУ-ТБ, за исключением торакопластики, выполняемой с использованием имплантированной мышечной ткани. Хирургическое удаление частей легкого, называемое резекцией легкого, было в основном теоретической возможностью до тех пор, пока в середине 20-го века не были усовершенствованы хирургические инструменты и методы. [69] По состоянию на 2016 год хирургическое вмешательство обычно проводится после 6–8 месяцев безуспешного противотуберкулезного лечения другими способами. [70] Хирургическое лечение имеет высокий уровень успеха (более 80%), но столь же высокий уровень неудач (более 10%), включая риск смерти. Хирургическое вмешательство сначала направлено на стабилизацию полостей или «разрушенных легких», вызванных заболеванием, после чего следует удаление туберкулом , а затем удаление скопившейся жидкости и гноя. [70] Туберкулез и рак легких могут сосуществовать у пациентов как возможное осложнение, однако хирургические методы лечения аналогичны, поскольку хирургия рака легких берет свое начало в вышеупомянутых методах лечения туберкулеза. [69] [70]
Эпидемиология
[ редактировать ]Случаи МЛУ-туберкулеза были зарегистрированы во всех обследованных странах. [41] МЛУ-ТБ чаще всего развивается в ходе лечения туберкулеза, [5] и чаще всего возникает из-за того, что врачи назначают ненадлежащее лечение, или пациенты пропускают дозы или не завершают лечение. Поскольку МЛУ-туберкулез является патогеном, передающимся воздушно-капельным путем, люди с активным туберкулезом легких, вызванным штаммом с множественной лекарственной устойчивостью, могут передавать заболевание, если они живы и кашляют. [41] Штаммы туберкулеза часто менее пригодны и менее заразны, а вспышки чаще возникают у людей с ослабленной иммунной системой (например, у пациентов с ВИЧ ). [71] [72] [73] [74] [75] Вспышки среди здоровых людей без ослабленного иммунитета действительно случаются. [76] но встречаются реже. [5]
По состоянию на 2013 год 3,7% новых случаев туберкулеза имеют МЛУ-ТБ. Уровни намного выше у тех, кто ранее лечился от туберкулеза – около 20%. По оценкам ВОЗ, в 2011 году в мире было зарегистрировано около 0,5 миллиона новых случаев МЛУ-ТБ. Около 60% этих случаев произошло только в Бразилии, Китае, Индии, Российской Федерации и Южной Африке. [29] В Молдове разваливающаяся система здравоохранения привела к росту заболеваемости МЛУ-ТБ. [77] В 2013 году граница Мексики и США была отмечена как «очень жаркий регион для лекарственно-устойчивого туберкулеза», хотя количество случаев оставалось небольшим. [78]
Исследование, проведенное в Лос-Анджелесе, Калифорния, показало, что только 6% случаев МЛУ-ТБ были кластерными. Аналогичным образом, появление высоких показателей заболеваемости МЛУ-ТБ в Нью-Йорке в начале 1990-х годов было связано со взрывом СПИДа в этом районе. [79] [80] В докладе городских органов здравоохранения Нью-Йорка говорится, что 80 процентов всех случаев МЛУ-ТБ происходят из тюрем и приютов для бездомных. [81] Когда у пациентов МЛУ-ТБ, им требуются более длительные периоды лечения. Некоторые из менее мощных препаратов второго ряда, которые необходимы для лечения МЛУ-ТБ, также более токсичны и вызывают такие побочные эффекты, как тошнота, боли в животе и даже психоз. Команда Partners in Health лечила в Перу пациентов, больных штаммами, устойчивыми к десяти и даже двенадцати препаратам. Большинству таких пациентов требуется адъювантная операция, если есть надежда на излечение. [82]
Сомали
[ редактировать ]МЛУ-ТБ широко распространен в Сомали, где 8,7% вновь выявленных случаев туберкулеза устойчивы к рифампицину и изониазиду, среди ранее лечившихся больных эта доля составила 47%. [83]
Беженцы из Сомали привезли с собой в Европу неизвестный до того времени вариант туберкулеза с МЛУ. посчитал, что несколько случаев в четырех разных странах Европейский центр профилактики и контроля заболеваний не представляют риска для коренного населения. [83]
российские тюрьмы
[ редактировать ]Одна из так называемых «горячих точек» лекарственно-устойчивого туберкулеза находится в российской пенитенциарной системе . Исследователи инфекционных заболеваний Начега и Чессон сообщают, что 10% из миллиона заключенных в системе больны активным туберкулезом. [84] Одно из их исследований показало, что 75% заключенных, у которых впервые диагностирован туберкулез, устойчивы как минимум к одному препарату; 40% новых случаев имеют множественную лекарственную устойчивость. [84] В 1997 г. на долю туберкулеза приходилось почти половина всех смертей в российских тюрьмах, и, как отмечают Бобрик и др. Как отмечают в своем исследовании общественного здравоохранения, снижение заболеваемости туберкулезом на 90% способствовало последовательному снижению уровня смертности среди заключенных в годы после 1997 года. [85] Бауссано и др. сформулировать, что подобная статистика вызывает особую тревогу, поскольку всплески заболеваемости туберкулезом в тюрьмах связаны с соответствующими вспышками в окружающих сообществах. [86] Кроме того, рост числа заключенных, особенно в странах Центральной Азии и Восточной Европы, таких как Россия, коррелирует с более высоким уровнем заболеваемости туберкулезом среди гражданского населения. [85] Несмотря на то, что программа DOTS распространяется на все российские тюрьмы, такие исследователи, как Шин и др. отметили, что широкомасштабные вмешательства не дали желаемого эффекта, особенно в отношении распространения устойчивых к лекарствам штаммов туберкулеза. [87]
Способствующие факторы
[ редактировать ]В российской пенитенциарной системе есть несколько элементов, которые способствуют распространению МЛУ-ТБ и усугубляют его тяжесть. Переполненность тюрем особенно способствует распространению туберкулеза; у заключенного тюремной больницы (в среднем) 3 метра личного пространства, у заключенного в исправительной колонии - 2 метра. [85] Специализированные больницы и лечебные учреждения тюремной системы, известные как туберкулезные колонии, предназначены для изоляции инфицированных заключенных с целью предотвращения передачи инфекции; однако, как сообщает Ruddy et al. показывают, что этих колоний недостаточно для достаточной защиты персонала и других заключенных. [88] Кроме того, во многих камерах отсутствует адекватная вентиляция, что увеличивает вероятность передачи инфекции. Бобрик и др. также отметили нехватку продовольствия в тюрьмах, что лишает заключенных питания, необходимого для здорового функционирования. [85]
коморбидность ВИЧ Также было показано, что среди заключенных ухудшает показатели здоровья. Начега и Чессон подчеркивают, что, хотя ВИЧ-инфицированные заключенные не более восприимчивы к инфицированию МЛУ-ТБ, в случае заражения они с большей вероятностью перерастут в серьезное клиническое заболевание. [84] По словам Штерна, ВИЧ-инфекция в российских тюрьмах в 75 раз более распространена, чем среди гражданского населения. [89] Таким образом, у заключенных выше вероятность первоначального заражения МЛУ-ТБ, а также развития тяжелых симптомов из-за предыдущего контакта с ВИЧ. [ нужна ссылка ]
Шин и др. подчеркнуть еще один фактор распространенности МЛУ-ТБ в российских тюрьмах: употребление алкоголя и психоактивных веществ. [87] Радди и др. показали, что риск развития МЛУ-ТБ в три раза выше среди потребителей рекреационных наркотиков, чем среди тех, кто не употребляет их. [88] Исследование Шина и др. продемонстрировало, что употребление алкоголя связано с худшими результатами лечения МЛУ-ТБ; они также отметили, что большинство участников их исследования (многие из которых регулярно употребляли алкоголь) тем не менее были вылечены с помощью агрессивного режима лечения. [87]
Несоблюдение планов лечения часто называют фактором, способствующим передаче МЛУ-ТБ и смертности. Действительно, из 80 недавно освобожденных заключенных, инфицированных туберкулезом, в исследовании Фрая и др., 73,8% не сообщили о посещении общественных диспансеров для дальнейшего лечения. [90] Радди и др. называют освобождение из учреждений одной из основных причин перерыва в лечении туберкулеза заключенных, помимо несоблюдения режима в тюрьме и при реинтеграции в гражданскую жизнь. [88] В исследовании Фрая и др. также перечислены побочные эффекты лекарств для лечения туберкулеза (особенно у ВИЧ-положительных лиц), финансовые проблемы, ненадежность жилья, семейные проблемы и страх ареста как факторы, которые мешают некоторым заключенным должным образом соблюдать режим лечения туберкулеза. [90] Они также отмечают, что некоторые исследователи утверждают, что краткосрочные выгоды, которые получают заключенные с туберкулезом, такие как лучшее питание или исключение из работы, могут лишить стимулов к выздоровлению. [90] В своей статье Всемирной организации здравоохранения Гельманова и др. утверждают, что несоблюдение режима лечения туберкулеза косвенно способствует устойчивости бактерий. [91] Хотя неэффективное или непоследовательное лечение не «создает» резистентные штаммы, мутации в условиях высокой бактериальной нагрузки у несоблюдающих заключенных могут вызвать резистентность.
Начега и Чейссон утверждают, что неадекватные программы борьбы с туберкулезом являются основным фактором заболеваемости МЛУ-ТБ. [84] Они отмечают, что распространенность МЛУ-ТБ в 2,5 раза выше в районах с плохо контролируемым туберкулезом. [84] Российская терапия (т.е. не ДОТС) подверглась критике со стороны Kimerling et al. как «неадекватные» для надлежащего контроля заболеваемости и передачи туберкулеза. [92] Бобрик и др. обратите внимание, что лечение МЛУ-ТБ столь же непоследовательно; лекарствам второго ряда, используемым для лечения заключенных, не хватает конкретных руководств по лечению, инфраструктуры, обучения или протоколов последующего наблюдения за заключенными, возвращающимися к гражданской жизни. [85]
Влияние политики
[ редактировать ]Как Радди и др. Обратите внимание: реформы уголовно-исполнительной системы в России в начале 2000-х годов могли бы значительно сократить количество заключенных в тюрьмах и, таким образом, увеличить число бывших заключенных, интегрированных в гражданское население. [88] Поскольку заболеваемость МЛУ-ТБ с высокой степенью вероятности можно предсказать, учитывая тюремное заключение в прошлом, эти изменения окажут серьезное влияние на здоровье российского общества. [88] Бывшие заключенные россияне вновь войдут в гражданскую жизнь и останутся в этой сфере; поскольку они живут как гражданские лица, они будут заражать других инфекциями, которым подверглись в тюрьме. Исследователь Вивиан Стерн утверждает, что риск передачи заболевания от заключенных к населению требует интеграции тюремной системы здравоохранения и национальных служб здравоохранения для лучшего контроля как туберкулеза, так и МЛУ-ТБ. [89] Хотя лекарства второго ряда, необходимые для лечения МЛУ-ТБ, возможно, дороже, чем типичный режим терапии ДОТС, специалист по инфекционным заболеваниям Пол Фармер утверждает, что оставление инфицированных заключенных без лечения может вызвать массовую вспышку МЛУ-ТБ среди гражданского населения. тем самым нанеся тяжёлый урон обществу. [93] Кроме того, по мере распространения МЛУ-ТБ угроза возникновения туберкулеза с полной лекарственной устойчивостью становится все более очевидной. [ нужна ссылка ]
См. также
[ редактировать ]- Опасения по поводу туберкулеза, 2007 г.
- Лекарственная устойчивость
- МРЗС
- Ванкомицин-резистентный энтерококк (VRE)
- Туберкулез с полной лекарственной устойчивостью (СПТБ-ТБ)
- Патентный пул лекарственных средств
Ссылки
[ редактировать ]- ^ Jump up to: Перейти обратно: а б с «Диагностика и уведомление о туберкулезе с множественной лекарственной устойчивостью» (PDF) . Всемирная организация здравоохранения (ВОЗ). Архивировано из оригинала (PDF) 25 октября 2013 года . Проверено 7 декабря 2016 г.
- ^ Jump up to: Перейти обратно: а б Лонго, Фауши; и др. (2012). Принципы внутренней медицины Харрисона (18-е изд.). Нью-Йорк: МакГроу Хилл. С. Глава 165: Туберкулез . Проверено 7 декабря 2016 г.
- ^ Силеши, Тесемма; Тадессе, Эсаяс; Маконнен, Эясу; Аклиллу, Элени (2021). «Влияние фармакокинетики противотуберкулезных препаратов первого ряда на результат лечения: систематический обзор» . Клиническая фармакология: достижения и приложения . 13 : 1–12. дои : 10.2147/CPAA.S289714 . ПМЦ 7811439 . ПМИД 33469389 .
- ^ «Глава 168. Противомикобактериальные средства | Принципы внутренней медицины Харрисона, 18e» . ДоступМедицина | МакГроу-Хилл Медикал . Проверено 7 декабря 2016 г.
- ^ Jump up to: Перейти обратно: а б с д Вуд, Аластер Джей-Джей; Айсман, Майкл Д. (1993). «Лечение туберкулеза с множественной лекарственной устойчивостью». Медицинский журнал Новой Англии . 329 (11): 784–91. дои : 10.1056/NEJM199309093291108 . ПМИД 8350889 .
- ^ Стоффельс, Каролин; Алликс-Бегек, Кэролайн; Гроенен, Гвидо; Ванлинь, Мариз; Берквенс, Дирк; Матис, Ванесса; Поставка, Филип; Фовиль-Дюфо, Мариз (9 мая 2013 г.). «От туберкулеза с множественной лекарственной устойчивостью к туберкулёзу с широкой лекарственной устойчивостью: тенденции к росту, как видно из 15-летнего общенационального исследования» . ПЛОС ОДИН . 8 (5): е63128. Бибкод : 2013PLoSO...863128S . дои : 10.1371/journal.pone.0063128 . ISSN 1932-6203 . ПМК 3650045 . ПМИД 23671662 .
- ^ Парвати, Ида; Кревель, фургон Рейнаут; Соолинген, Дик ван (февраль 2010 г.). «Возможные основные механизмы успешного появления штаммов генотипа микобактерии туберкулеза Пекин». Ланцет инфекционных заболеваний . 10 (2): 103–111. дои : 10.1016/s1473-3099(09)70330-5 . ПМИД 20113979 .
- ^ Jump up to: Перейти обратно: а б с д Миллард, Джеймс; Угарте-Гил, Сезар; Мур, Дэвид Эй Джей (26 февраля 2015 г.). «Туберкулез с множественной лекарственной устойчивостью» . БМЖ . 350 :х882. дои : 10.1136/bmj.h882 . ISSN 1756-1833 . ПМИД 25721508 . S2CID 11683912 .
- ^ Jump up to: Перейти обратно: а б с Адамс и Вельке (2014). Понимание глобального здравоохранения. Глава 10: ТБ и ВИЧ/СПИД (12-е изд.). МакГроу Хилл . Проверено 9 мая 2015 г.
- ^ Кешавджи, Салмаан; Фармер, Пол Э. (6 сентября 2012 г.). «Туберкулез, лекарственная устойчивость и история современной медицины» . Медицинский журнал Новой Англии . 367 (10): 931–936. дои : 10.1056/NEJMra1205429 . ISSN 0028-4793 . ПМИД 22931261 .
- ^ Каплан, Джеффри. 2017. «Туберкулез» Американский университет. Лекция.
- ^ Натансон, Ева; Нанн, Пол; Уплекар, Мукунд; Флойд, Кэтрин; Харамильо, Эрнесто; Лённрот, Кнут; Вейль, Диана; Равильоне, Марио (9 сентября 2010 г.). «МЛУ-туберкулез — важнейшие шаги по профилактике и контролю» (PDF) . Медицинский журнал Новой Англии . 363 (11): 1050–1058. дои : 10.1056/NEJMra0908076 . ISSN 0028-4793 . ПМИД 20825317 .
- ^ «Лекарственно-устойчивый туберкулез» . Всемирная организация здравоохранения . Проверено 2 октября 2018 г.
- ^ «Туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ) – обновление 2015 г.» . Всемирная организация здравоохранения (ВОЗ). Архивировано из оригинала 18 сентября 2013 года . Проверено 7 декабря 2016 г.
- ^ Дэниел, Томас М. (1 ноября 2006 г.). «История туберкулёза» . Респираторная медицина . 100 (11): 1862–1870. дои : 10.1016/j.rmed.2006.08.006 . ISSN 0954-6111 . ПМИД 16949809 .
- ^ Jump up to: Перейти обратно: а б с Ахмад, Сухайль; Мокаддас, Эйман (1 января 2010 г.). «Последние достижения в диагностике и лечении туберкулеза с множественной лекарственной устойчивостью» . Респираторная медицина CME . 3 (2): 51–61. дои : 10.1016/j.rmedc.2010.08.001 . ISSN 1755-0017 .
- ^ Сандху, П; Ахтер, Ю (26 сентября 2017 г.). «Эволюция структурной приспособленности и многофункциональных аспектов микобактериальных транспортеров семейства RND». Архив микробиологии . 200 (1): 19–31. дои : 10.1007/s00203-017-1434-6 . ПМИД 28951954 . S2CID 13656026 .
- ^ Лоу, GE; Уоррен, РМ; Гей Ван Питтиус, Северная Каролина; МакЭвой, CRE; Ван Хелден, PD; Виктор, ТК (2009). «Акт балансирования: отток/приток микобактериальной лекарственной устойчивости» . Антимикробные средства и химиотерапия . 53 (8): 3181–9. дои : 10.1128/AAC.01577-08 . ПМЦ 2715638 . ПМИД 19451293 .
- ^ Зау, Мио Т.; Эмран, Нор А.; Лин, Зау (1 сентября 2018 г.). «Мутации внутри определяющей устойчивость к рифампицину области гена rpoB, связанной с устойчивостью к рифампицину у микобактерий туберкулеза» . Журнал инфекций и общественного здравоохранения . 11 (5): 605–610. дои : 10.1016/j.jiph.2018.04.005 . ISSN 1876-0341 . ПМИД 29706316 . S2CID 14058414 .
- ^ Мусави-Саххарчи, Сейед Мохаммад Амин; Афразе, Элина; Сейедиан-Никдже, Сейеде Фатеме; Мескини, Марьям; Доруд, Деларам; Сиадат, Сейед Давар (21 июня 2024 г.). «Новый взгляд на молекулярное обнаружение микобактерий туберкулеза » . АМБ Экспресс . 14 (1): 74. дои : 10.1186/s13568-024-01730-3 . ISSN 2191-0855 . ПМЦ 11192714 . ПМИД 38907086 .
- ^ Гиллеспи, SH (2002). «Эволюция лекарственной устойчивости микобактерий туберкулеза: клиническая и молекулярная перспектива» . Антимикробные средства и химиотерапия . 46 (2): 267–74. doi : 10.1128/AAC.46.2.267-274.2002 . ПМК 127054 . ПМИД 11796329 .
- ^ Рамасвами, С; Массер, Дж. М. (1998). «Молекулярно-генетические основы устойчивости микобактерий туберкулеза к противомикробным препаратам: обновление 1998 г.». Туберкулез и болезни легких . 79 (1): 3–29. дои : 10.1054/tuld.1998.0002 . ПМИД 10645439 .
- ^ Баптиста, Рафаэль; Бхоумик, Сумана; Нэш, Роберт Дж; Бэйли, Лес; Мур, Луис А.Дж. (23 марта 2018 г.). «Подходы, ориентированные на обнаружение целей, для преодоления узких мест в использовании натуральных антимикобактериальных продуктов» (PDF) . Будущая медицинская химия . 10 (7): 811–822. дои : 10.4155/fmc-2017-0273 . ПМИД 29569936 . S2CID 4145657 .
- ^ Ханеком, М.; Питтиус, Северная Каролина Гей ван; МакЭвой, К.; Виктор, ТК; Хелден, П.Д. Ван; Уоррен, RM (2011). «Пекинский генотип микобактерии туберкулеза: образец успеха». Туберкулез . 91 (6): 510–523. дои : 10.1016/j.tube.2011.07.005 . ПМИД 21835699 .
- ^ Форд, Кристофер Б.; Шах, Рупал Р.; Маэда, Мидори Като; Ганье, Себастьян; Мюррей, Меган Б.; Коэн, Тед; Джонстон, Джеймс С.; Гарди, Дженнифер; Липсич, Марк (июль 2013 г.). «Оценки частоты мутаций микобактерий туберкулеза из разных линий предсказывают существенные различия в возникновении лекарственно-устойчивого туберкулеза» . Природная генетика . 45 (7): 784–790. дои : 10.1038/ng.2656 . ISSN 1061-4036 . ПМЦ 3777616 . ПМИД 23749189 .
- ^ Местре, Ольга; Луо, Тао; Вултос, Тьяго Дос; Кремер, Кристин; Мюррей, Алан; Намучи, Амин; Джексон, Селин; Разье, Жан; Бифани, Пабло (20 января 2011 г.). «Филогения пекинских штаммов микобактерий туберкулеза, созданных на основе полиморфизмов генов, участвующих в репликации, рекомбинации и репарации ДНК» . ПЛОС ОДИН . 6 (1): e16020. Бибкод : 2011PLoSO...616020M . дои : 10.1371/journal.pone.0016020 . ISSN 1932-6203 . ПМК 3024326 . ПМИД 21283803 .
- ^ Вайни, Керри; Линь, Нгуен Нхат; Гегия, Медея; Циньоль, Маттео; Глазиу, Филипп; Исмаил, Назир; Касаева, Тереза; Мирзаев, Фуад (2021). «Новые определения туберкулеза с пре-широкой и широкой лекарственной устойчивостью: обновленная информация Всемирной организации здравоохранения» . Европейский респираторный журнал . 57 (4): 2100361. doi : 10.1183/13993003.00361-2021 . ISSN 1399-3003 . ПМИД 33833074 . S2CID 233192729 .
- ^ Далтон, Трейси; Цегельский, Питер; Акксильп, Сомсак; Асенсиос, Луис; Каоили, Дженис Кампос; Чо, Санг-Нэ; Ерохин Владислав В; Ершова, Юлия; Глер, Ма Тарсела; Казенный Борис Юрьевич; Ким, Хи Джин; Клииман, Кай; Курбатова Екатерина; Квасновский, Шарлотта; Леймане, Вайра; Ван дер Уолт, Марти; Виа, Лаура Э; Волченков Григорий Владимирович; Ягуи, Мартин А; Кан, Хёнсок; Глобал Петтс, следователи; Акксилп, Р; Ситти, В; Ваттанааморнкиет, Ж; Андреевская С.Н.; Черноусова Л.Н.; Демихова О.В.; Ларионова, Э.Э.; Смирнова Т.Г.; Васильева, ИА (2012). «Распространенность и факторы риска устойчивости к препаратам второго ряда у людей с туберкулезом с множественной лекарственной устойчивостью в восьми странах: проспективное когортное исследование» . Ланцет . 380 (9851): 1406–17. дои : 10.1016/S0140-6736(12)60734-X . ПМЦ 11019390 . ПМИД 22938757 . S2CID 10446754 .
- ^ Jump up to: Перейти обратно: а б ВОЗ. «Туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ) за 2013 г.» (PDF) . Всемирная организация здравоохранения . Проверено 14 июня 2013 г.
- ^ Велаяти, А; Фарния П; Масджеди М (2013). «Туберкулез с полной лекарственной устойчивостью (TDR-TB)» . Международный журнал клинической и экспериментальной медицины . 6 (4): 307–309. ПМЦ 3631557 . ПМИД 23641309 .
- ^ Jump up to: Перейти обратно: а б Зумла, Алимуддин; Абубакар, Ибрагим; Равильоне, Марио; Хельшер, Майкл; Дитиу, Лучика; Мчуг, Тимоти Д.; Сквайр, С. Бертель; Кокс, Хелен; Форд, Натан (15 мая 2012 г.). «Лекарственно-устойчивый туберкулез — современные дилеммы, вопросы, на которые нет ответа, проблемы и приоритетные потребности» . Журнал инфекционных болезней . 205 (приложение 2): С228–С240. дои : 10.1093/infdis/jir858 . ISSN 0022-1899 . ПМИД 22476720 .
- ^ Парида, СК; Аксельссон-Робертсон, Р.; Рао, М.В.; Сингх, Н.; Мастер, И.; Луцкий, А.; Кешавджи, С.; Андерссон, Дж.; Зумла, А. (1 апреля 2015 г.). «Туберкулез с полной лекарственной устойчивостью и вспомогательная терапия». Журнал внутренней медицины . 277 (4): 388–405. дои : 10.1111/joim.12264 . ISSN 1365-2796 . ПМИД 24809736 . S2CID 43844933 .
- ^ «ВОЗ | Лекарственно-устойчивый туберкулез: Часто задаваемые вопросы по туберкулезу с полной лекарственной устойчивостью» . 11 декабря 2015 г. Архивировано из оригинала 11 декабря 2015 г. Проверено 7 декабря 2022 г.
- ^ Гао, Цянь; Ли, Ся (2010). «Передача МЛУ-туберкулеза». Открытие лекарств сегодня: механизмы заболеваний . 7 : е61–5. дои : 10.1016/j.ddmec.2010.09.006 .
- ^ Лобуэ, Филип (2009). «Туберкулез с широкой лекарственной устойчивостью» . Современное мнение об инфекционных заболеваниях . 22 (2): 167–73. doi : 10.1097/QCO.0b013e3283229fab . ПМИД 19283912 . S2CID 24995375 .
- ^ Фермер 2005 , с. 133.
- ^ Шин, Соня; Фурин, Дженнифер; Байона, Хайме; Мате, Кедар; Ким, Джим Ён ; Фермер, Пол (2004). «Лечение туберкулеза с множественной лекарственной устойчивостью на уровне местного сообщества в Лиме, Перу: 7-летний опыт». Социальные науки и медицина . 59 (7): 1529–39. doi : 10.1016/j.socscimed.2004.01.027 . ПМИД 15246180 .
- ^ Кох, Эрин (2011). «Местная микробиология туберкулеза: опыт Республики Грузия». Медицинская антропология . 30 (1): 81–101. дои : 10.1080/01459740.2010.531064 . ПМИД 21218357 . S2CID 27735359 .
- ^ «Научные факты о лекарственно-устойчивом туберкулезе» . Зеленые факты. 18 декабря 2008 года . Проверено 26 марта 2009 г.
- ^ «Глобальный доклад о туберкулезе 2019» . www.who.int . Проверено 24 сентября 2022 г.
- ^ Jump up to: Перейти обратно: а б с Фермер, Пол (2001). «Основные инфекционные заболевания в мире — лечить или не лечить?». Медицинский журнал Новой Англии . 345 (3): 208–10. дои : 10.1056/NEJM200107193450310 . ПМИД 11463018 .
- ^ Балтуссен, Р.; Флойд, К; Дай, К. (2005). «Анализ экономической эффективности стратегий борьбы с туберкулезом в развивающихся странах» . БМЖ . 331 (7529): 1364. doi : 10.1136/bmj.38645.660093.68 . ПМК 1309642 . ПМИД 16282379 .
- ^ Митник, Кэрол; Байона, Хайме; Паласиос, Эда; Шин, Соня; Фурин, Дженнифер; Алькантара, Феликс; Санчес, Эпифанио; Саррия, Мадлени; Бесерра, Мерседес; Фавзи, Мэри С. Смит; Капига, Саиди; Нойберг, Донна; Магуайр, Джеймс Х.; Ким, Джим Ён; Фермер, Пол (2003). «Общественная терапия туберкулеза с множественной лекарственной устойчивостью в Лиме, Перу» (PDF) . Медицинский журнал Новой Англии . 348 (2): 119–28. doi : 10.1056/NEJMoa022928 . ПМИД 12519922 .
- ^ Гобл, Мэриан; Айсман, Майкл Д.; Мэдсен, Лори А.; Уэйт, Деннис; Акерсон, Линн; Хорсбург-младший, К. Роберт (1993). «Лечение 171 пациента с легочным туберкулезом, устойчивым к изониазиду и рифампину» . Медицинский журнал Новой Англии . 328 (8): 527–32. дои : 10.1056/NEJM199302253280802 . ПМИД 8426619 .
- ^ Рекомендации ВОЗ по лечению лекарственно-устойчивого туберкулеза, обновление 2016 г. Рекомендации ВОЗ, одобренные Комитетом по рассмотрению рекомендаций. Женева: Всемирная организация здравоохранения. 2016. ISBN 9789241549639 . ПМИД 27748093 .
- ^ Рекомендации ВОЗ по лечению лекарственно-устойчивого туберкулеза, обновление 2016 г. Рекомендации ВОЗ, одобренные Комитетом по рассмотрению рекомендаций. Женева: Всемирная организация здравоохранения. 2016. ISBN 9789241549639 . ПМИД 27748093 .
- ^ Зиганшина, Л.Е.; Сквайр, SB (23 января 2008 г.). Зиганшина, Лилия Е (ред.). «Фторхинолоны для лечения туберкулеза». Кокрейновская база данных систематических обзоров (1): CD004795. дои : 10.1002/14651858.CD004795.pub3 . ISSN 1469-493X . ПМИД 18254061 .
- ^ Нюрбергер, Эрик; Тьяги, Сандип; Таснин, Рокейя; Уильямс, Кэти Н.; Алмейда, Дипак; Розенталь, Ян; Гроссе, Жак Х. (апрель 2008 г.). «Мощная бактерицидная и стерилизующая активность режима, содержащего PA-824, моксифлоксацин и пиразинамид, на мышиной модели туберкулеза» . Антимикробные средства и химиотерапия . 52 (4): 1522–1524. дои : 10.1128/AAC.00074-08 . ISSN 0066-4804 . ПМЦ 2292539 . ПМИД 18285479 .
- ^ Андрис, Коэн; Верхасселт, Питер; Гиймон, Жером; Гельманн, Хинрих WH; Нефс, Жан-Марк; Винклер, Ганс; Ван Гестель, Джефф; Тиммерман, Филип; Чжу, Мин; Ли, Эннис; Уильямс, Питер; де Шаффуа, Дидье; Уитрик, Эмма; Хоффнер, Свен; Камбо, Эммануэль (14 января 2005 г.). «Диарилхинолиновый препарат, активный в отношении АТФ-синтазы микобактерий туберкулеза» . Наука . 307 (5707): 223–227. Бибкод : 2005Sci...307..223A . дои : 10.1126/science.1106753 . ISSN 0036-8075 . ПМИД 15591164 . S2CID 33219841 .
- ^ Чемберс, ХФ; Тернер, Дж.; Шектер, Г.Ф.; Кавамура, М.; Хоупвелл, ПК (2005). «Имипенем для лечения туберкулеза у мышей и людей» . Антимикробные средства и химиотерапия . 49 (7): 2816–21. doi : 10.1128/AAC.49.7.2816-2821.2005 . ПМЦ 1168716 . ПМИД 15980354 .
- ^ Чемберс, Генри Ф.; Коджагез, Танил; Сипит, Тугрул; Тернер, Джоан; Хоупвелл, Филип К. (1998). «Активность амоксициллина/клавуланата у больных туберкулезом». Клинические инфекционные болезни . 26 (4): 874–7. дои : 10.1086/513945 . ПМИД 9564467 .
- ^ Питер Р. Дональд, Фредерик А. Сирж; Сиргел, ФА; Вентер, А; Паркин, ДП; Ван Де Валь, BW; Барендсе, А; Смит, Э; Карман, Д; Талант, Дж; Мариц, Дж (2001). «Ранняя бактерицидная активность амоксициллина в сочетании с клавулановой кислотой у пациентов с легочным туберкулезом с положительным мазком мокроты». Скандинавский журнал инфекционных заболеваний . 33 (6): 466–9. дои : 10.1080/00365540152029954 . ПМИД 11450868 . S2CID 218876137 .
- ^ Джаганнатх, К; Редди, М.В.; Кайласам, С; О'Салливан, Дж. Ф.; Гангадхарам, PR (1995). «Химиотерапевтическая активность клофазимина и его аналогов в отношении микобактерий туберкулеза. Исследования in vitro, внутриклеточные и in vivo». Американский журнал респираторной медицины и медицины интенсивной терапии . 151 (4): 1083–6. дои : 10.1164/ajrccm.151.4.7697235 . ПМИД 7697235 .
- ^ Адамс, Линда Б.; Синха, Инду; Францблау, Скотт Г.; Краэнбюль, Джеймс Л. Краэнбюль; Мехта, Рита Т. Мехта (1999). «Эффективное лечение острого и хронического мышиного туберкулеза с помощью инкапсулированного в липосомы клофазимина» . Антимикробные средства и химиотерапия . 43 (7): 1638–43. дои : 10.1128/AAC.43.7.1638 . ПМЦ 89336 . ПМИД 10390215 .
- ^ Янулионис, Э.; Софер, К.; Сонг, Х.-Ю.; Уоллис, Р.С. (2004). «Отсутствие активности перорально принимаемого клофазимина против внутриклеточных микобактерий туберкулеза в культуре цельной крови» . Антимикробные средства и химиотерапия . 48 (8): 3133–5. doi : 10.1128/AAC.48.8.3133-3135.2004 . ПМЦ 478499 . ПМИД 15273133 .
- ^ Шубин, Х; Шерсон, Дж; Пеннес, Э; Гласкин, А; Сокменсуер, А (1958). «Прохлорперазин (компазин) как вспомогательное средство при лечении туберкулеза легких». Антибиотическая медицина и клиническая терапия . 5 (5): 305–9. ПМИД 13521769 .
- ^ Уэйн, LG; Срамек, Х.А. (1994). «Метронидазол оказывает бактерицидное действие на спящие клетки микобактерий туберкулеза» . Антимикробные средства и химиотерапия . 38 (9): 2054–8. дои : 10.1128/AAC.38.9.2054 . ПМЦ 284683 . ПМИД 7811018 .
- ^ Леймане, Вайра; Риекстина, Вия; Хольц, Тимоти Х; Заровска, Эвия; Скрипконока, Вия; Торп, Лорна Э; Лазерсон, Кайла Ф ; Уэллс, Чарльз Д. (2005). «Клинические результаты индивидуализированного лечения туберкулеза с множественной лекарственной устойчивостью в Латвии: ретроспективное когортное исследование». Ланцет . 365 (9456): 318–26. дои : 10.1016/S0140-6736(05)17786-1 . ПМИД 15664227 . S2CID 32752884 .
- ^ Департамент внутренней безопасности штата Висконсин (12 августа 2022 г.). «Серия информационных бюллетеней по туберкулезу: Сбор мокроты во время лечения туберкулеза» (PDF) . Архивировано (PDF) из оригинала 12 августа 2022 года . Проверено 7 декабря 2022 г.
- ^ Шон, Т.; Элиас, Д.; Могес, Ф.; Мелезе, Э.; Тессема, Т.; Стендаль, О.; Бриттон, С.; Сундквист, Т. (2003). «Аргинин в качестве вспомогательного средства к химиотерапии улучшает клинические результаты при активном туберкулезе» . Европейский респираторный журнал . 21 (3): 483–8. дои : 10.1183/09031936.03.00090702 . ПМИД 12662006 .
- ^ Рокетт, Кирк А.; Брукс, Роджер; Удалова Ирина; Видаль, Винсент; Хилл, Адриан В.С.; Квятковски, Доминик (1998). «1,25-Дигидроксивитамин D3 индуцирует синтазу оксида азота и подавляет рост микобактерий туберкулеза в макрофагоподобной клеточной линии человека» . Инфекция и иммунитет . 66 (11): 5314–21. дои : 10.1128/iai.66.11.5314-5321.1998 . ПМЦ 108664 . ПМИД 9784538 .
- ^ Зайцева С.И.; Матвеева С.Л.; Герасимова, Т.Г.; Пашков Ю.Н.; Бутов Д.А.; Пилипчук В.С.; Фролов В.М.; Куцына, Г.А. (2009). «Лечение полостного и инфильтрирующего туберкулеза легких с применением иммуномодулятора Джерело и без него» . Клиническая микробиология и инфекции . 15 (12): 1154–62. дои : 10.1111/j.1469-0691.2009.02760.x . ПМИД 19456829 .
- ^ Бутов Дмитрий А; Пашков Юрий Н; Степаненко Анна Л; Чопорова, Александра I; Бутова Таня С; Батдельгер, Дендев; Джиратитикал, Вичай; Буринбайар, Алдар С; Зайцева, Светлана I (2011). «Рандомизированное исследование фазы IIb дополнительной иммунотерапии у пациентов с впервые диагностированным туберкулезом, рецидивирующим туберкулезом и туберкулезом с множественной лекарственной устойчивостью (МЛУ)» . Журнал иммунной терапии и вакцин . 9 :3. дои : 10.1186/1476-8518-9-3 . ПМК 3031205 . ПМИД 21244690 .
- ^ «Пресс-релиз FDA» . США Управление по контролю за продуктами и лекарствами . 31 декабря 2012 г.
- ^ Кэрролл, Джон (31 декабря 2012 г.). «J&J ускорила победу над первым новым противотуберкулезным препаратом за 40 лет» . www.fightbiotech.com . Проверено 3 января 2013 г.
- ^ Фермер 1999 , с. [ нужна страница ] .
- ^ Фермер 2005 , с. 148.
- ^ Jump up to: Перейти обратно: а б с Всемирная организация здравоохранения (2019). Глобальный доклад о туберкулезе, 2019 г. (PDF) . Всемирная организация здравоохранения. ISBN 978-92-4-156571-4 .
- ^ Jump up to: Перейти обратно: а б с Мольнар, Тамаш Ф. (август 2018 г.). «Туберкулез: мать торакальной хирургии тогда и сейчас, прошлое и перспективы: обзор» . Журнал торакальных заболеваний . 1 (1): С2628–С2642. дои : 10.21037/jtd.2018.04.131 . ISSN 2077-6624 . ПМК 6178290 . ПМИД 30345099 .
- ^ Jump up to: Перейти обратно: а б с Суботич, Драган; Яблонский, Петр; Сулис, Джорджия; Кордос, Иоан; Петров, Данаил; Сентис, Розелла; Д'Амброзио, Лия; Сотджиу, Джованни; Мильори, Джованни Баттиста (июль 2016 г.). «Хирургия и плевро-легочный туберкулез: обзор научной литературы» . Журнал торакальных заболеваний . 8 (7): Е474–Е485. дои : 10.21037/jtd.2016.05.59 . ISSN 2077-6624 . ПМЦ 4958807 . ПМИД 27499980 .
- ^ Центры по контролю заболеваний (CDC) (август 1991 г.). «Нозокомиальная передача туберкулеза с множественной лекарственной устойчивостью среди ВИЧ-инфицированных - Флорида и Нью-Йорк, 1988–1991». Еженедельный отчет о заболеваемости и смертности . 40 (34): 585–91. ПМИД 1870559 .
- ^ Эдлин, Брайан Р.; Токарс, Джером И.; Греко, Майкл Х.; Кроуфорд, Джек Т.; Уильямс, Джули; Сордильо, Эмилия М.; Онг, Кеннет Р.; Килберн, Джеймс О.; Дули, Сэмюэл В.; Кастро, Кеннет Г.; Джарвис, Уильям Р.; Холмберг, Скотт Д. (1992). «Вспышка туберкулеза с множественной лекарственной устойчивостью среди госпитализированных больных с синдромом приобретенного иммунодефицита» . Медицинский журнал Новой Англии . 326 (23): 1514–21. дои : 10.1056/NEJM199206043262302 . ПМИД 1304721 .
- ^ Питченик, Артур; Берр, Дженис; Лауфер, Марла; Миллер, Гэри; Каччиаторе, Роберт; Биглер, Уильямдж; Витте, Джондж; Клири, Тимоти (1990). «Вспышки лекарственно-устойчивого туберкулеза в СПИД-центре» . Ланцет . 336 (8712): 440–1. дои : 10.1016/0140-6736(90)91987-Л . ПМИД 1974967 . S2CID 39041093 .
- ^ Центры по контролю заболеваний (CDC) (март 1991 г.). «Передача туберкулеза с множественной лекарственной устойчивостью от ВИЧ-положительного клиента в стационаре для лечения наркозависимости - Мичиган». Еженедельный отчет о заболеваемости и смертности . 40 (8): 129–31. ПМИД 1900098 .
- ^ Фишль, Маргарет А.; Уттамчандани, РБ; Дайкос, GL; Поблете, РБ; Морено, Дж. Н.; Рейес, Р.Р.; Бута, AM; Томпсон, Л.М.; Клири, Ти Джей; Лай, С. (1992). «Вспышка туберкулеза, вызванного туберкулезными палочками с множественной лекарственной устойчивостью, среди пациентов с ВИЧ-инфекцией». Анналы внутренней медицины . 117 (3): 177–83. дои : 10.7326/0003-4819-117-3-177 . ПМИД 1616211 . S2CID 45415966 .
- ^ Центры по контролю заболеваний (1990). «Вспышка туберкулеза с множественной лекарственной устойчивостью — Техас, Калифорния и Пенсильвания» . Еженедельный отчет о заболеваемости и смертности . 39 (22): 369–72. ПМИД 2111434 .
- ^ Рочкинд, Дэвид (9 августа 2010 г.). «Молдова: борьба со смертельной болезнью» . Пулитцеровский центр по освещению кризисов. Архивировано из оригинала 11 сентября 2012 года . Проверено 23 сентября 2012 г.
- ^ Маккей, Бетси (9–10 марта 2013 г.). «Риск смертельного заражения туберкулезом растет на границе США и Мексики». The Wall Street Journal (бумага). п. А1.
- ^ Фриден, Томас Р.; Стерлинг, Тимоти; Паблос-Мендес, Ариэль; Килберн, Джеймс О.; Каутен, Джордж М.; Дули, Сэмюэл В. (1993). «Появление лекарственно-устойчивого туберкулеза в Нью-Йорке» . Медицинский журнал Новой Англии . 328 (8): 521–6. дои : 10.1056/NEJM199302253280801 . ПМИД 8381207 .
- ^ Гарретт 2000 , с. 266 и далее.
- ^ Гарретт 1994 , с. 524.
- ^ Фермер 2005 , с. 118.
- ^ Jump up to: Перейти обратно: а б Эрцтеблатт, Deutscher Ärzteverlag GmbH, немецкая редакция (27 декабря 2016 г.). «МЛУ-туберкулез среди мигрантов из Сомали» . Немецкий медицинский журнал (на немецком языке) . Проверено 27 сентября 2019 г.
{{cite web}}: CS1 maint: несколько имен: список авторов ( ссылка ) - ^ Jump up to: Перейти обратно: а б с д и Начега Дж., Чессон Р. (2003). «Лекарственная устойчивость туберкулеза: глобальная угроза» . Клинические инфекционные болезни . 36 (1): С24–С30. дои : 10.1086/344657 . ПМИД 12516027 .
- ^ Jump up to: Перейти обратно: а б с д и Бобрик А.; Данишевский К.; Ерошина К.; Макки М. (2005). «Тюремное здравоохранение в России: общая картина». Журнал политики общественного здравоохранения . 26 (1): 30–59. дои : 10.1057/palgrave.jphp.3200002 . ПМИД 15906874 . S2CID 2102820 .
- ^ Бауссано И.; Уильямс Б.; Нанн П.; Беджиато М.; Федели У. (2010). «Заболеваемость туберкулезом в тюрьмах: систематический обзор» . ПЛОС Медицина . 7 (12): e1000381. дои : 10.1371/journal.pmed.1000381 . ПМК 3006353 . ПМИД 21203587 .
- ^ Jump up to: Перейти обратно: а б с Шин СС; Пасечников А.; Гельманова И.; Перемитин Г.; Стрелис А.; Андреев Ю.; Голубчикова В.; Тонкель Т.; Янова Г.; Никифоров М.; Едильбаев А.; Мукерджи Дж.; Фурин Дж.; Барри Д.; Фермер П.; Рич М.; Кешавджи С. (2006). «Результаты лечения в комплексной программе лечения гражданского и тюремного МЛУ-ТБ в России». Международный журнал туберкулеза и болезней легких . 10 (4): 402–407. ПМИД 16602404 .
- ^ Jump up to: Перейти обратно: а б с д и Радди М.; Балабанова Ю.; Грэм С.; Федорин И.; Маломанова Н.; Елисарова Е.; Кузнецов С.; Гусарова Г.; Захарова С.; Мелентьев А.; Крукова Е.; Голишевская В.; Ерохин В.; Дорожкова И.; Дробневский Ф. (2005). «Уровни лекарственной устойчивости и анализ факторов риска у гражданских и тюремных больных туберкулезом в Самарской области России» . Торакс . 60 (2): 130–135. дои : 10.1136/thx.2004.026922 . ПМЦ 1747303 . ПМИД 15681501 .
- ^ Jump up to: Перейти обратно: а б Стерн, В. (2001). Проблемы тюрем по всему миру, с особым акцентом на Россию. Анналы Нью-Йоркской академии наук , 953b, 113-119.
- ^ Jump up to: Перейти обратно: а б с Фрай Р.; Хошнуд К.; Вдовиченко Е.; Гранская Ж.; Сажин В.; Шпаковская Л; Жемков В.; Жемкова М.; Роухани-Рахбар А.; Функ М.; Козлов А. (2005). «Барьеры к завершению лечения туберкулеза среди заключенных и бывших заключенных в Санкт-Петербурге, Россия». Международный журнал туберкулеза и болезней легких . 9 (9): 1027–1033. ПМИД 16158896 .
- ^ Гельманова И.; Кешавджи С.; Голубчикова В.; Березина В.; Стрелис А.; Янова Г.; Этвуд С.; Мюррей М. (2007). «Барьеры для успешного лечения туберкулеза в Томске, Российская Федерация: несоблюдение режима лечения, невыполнение обязательств и приобретение множественной лекарственной устойчивости» . Бюллетень Всемирной организации здравоохранения . 85 (9): 703–11. дои : 10.2471/BLT.06.038331 . ПМК 2636414 . ПМИД 18026627 .
- ^ Кимерлинг МЭ; Клюге Х.; Вежнина Н.; Яковацци Т.; Демельенэр Т.; Портаэлс Ф.; Мэттис Ф. (1999). «Неадекватность действующего режима повторного лечения ВОЗ в центральной сибирской тюрьме: неудача лечения и МЛУ-ТБ» . Международный журнал туберкулеза и болезней легких . 3 (5): 451–453. ПМИД 10331736 .
- ^ Фермер П. (1999). «Патологии власти: переосмысление здоровья и прав человека» . Американский журнал общественного здравоохранения . 89 (10): 1486–1496. дои : 10.2105/ajph.89.10.1486 . ПМЦ 1508789 . ПМИД 10511828 .
- Примечания
- Фермер, Пол (1999). Инфекции и неравенство: современные бедствия . Беркли, Калифорния, США: Издательство Калифорнийского университета . ISBN 978-0-520-22913-6 .
- Фермер, Пол (2005). Патологии власти: здоровье, права человека и новая война с бедными . Беркли, Калифорния, США: Издательство Калифорнийского университета . ISBN 978-0-520-93147-3 .
- Гарретт, Лори (1994). Грядущая чума: новые болезни в мире, находящемся в дисбалансе . Нью-Йорк, Нью-Йорк, США: Фаррар, Штраус и Жиру . ISBN 978-0-374-12646-9 .
- Гаррет, Лори (2000). Предательство доверия: крах глобального общественного здравоохранения . Нью-Йорк, Нью-Йорк, США: Hyperion Books . ISBN 978-0-7868-6522-2 .
Дальнейшее чтение
[ редактировать ]- Американская ассоциация легких (апрель 2007 г.). «Информационный бюллетень о туберкулезе с множественной лекарственной устойчивостью» . Архивировано из оригинала 30 ноября 2006 года . Проверено 29 ноября 2007 г.
Внешние ссылки
[ редактировать ]- Видео: Лекарственно-устойчивый туберкулез в России 24 июля 2007 г., мероприятие Центра Вудро Вильсона с участием Салмаана Кешавджи и Мюррея Фешбаха.
- Протокол МЛУ-ТБ (DOTS Plus) соблюдается в рамках RNTCP в Индии (PDF)
- «Странная, изолированная жизнь больного туберкулезом в 21 веке» , Buzzfeed