Кардиоторакальная хирургия
 Кардиоторакальный хирург проводит операцию. | |
| Занятие | |
|---|---|
| Имена |
|
Тип профессии | Специальность |
Секторы деятельности | Медицина , Хирургия |
| Описание | |
Требуется образование | |
Области работа | Больницы , Клиники |
Кардиоторакальная хирургия — это область медицины , занимающаяся хирургическим лечением органов внутри грудной полости — обычно лечением заболеваний сердца ( заболевания сердца ), легких ( заболевания легких ) и других плевры или средостения структур .
В большинстве стран кардиоторакальная хирургия подразделяется на кардиохирургию ( с участием сердца и магистральных сосудов ) и торакальную хирургию (с участием легких, пищевода , тимуса и т. д.); Исключением являются США , Австралия , Новая Зеландия , Великобритания , Индия и некоторые страны Европейского Союза , такие как Португалия . [1]
Обучение [ править ]
по кардиохирургии Ординатура обычно включает от четырех до шести лет (или дольше) обучения, чтобы стать полностью квалифицированным хирургом. [2] Обучение кардиохирургии может сочетаться с торакальной хирургией и/или сосудистой хирургией и называться сердечно-сосудистой (CV)/кардиоторакальной (CT)/сердечно-торакальной (CVT) хирургией. Кардиохирурги могут поступить в ординатуру по кардиохирургии непосредственно из медицинской школы или сначала пройти ординатуру по общей хирургии, а затем получить стипендию . Кардиохирурги могут дополнительно специализироваться на кардиохирургии, проводя стажировку по различным темам, включая детскую кардиохирургию, трансплантацию сердца , заболевания сердца, приобретенные у взрослых, проблемы со слабым сердцем и многие другие проблемы с сердцем. [ нужна ссылка ]
Австралия и Новая Зеландия [ править ]
Высококонкурентная программа хирургического образования и обучения (SET) в области кардиоторакальной хирургии рассчитана на шесть лет и обычно начинается через несколько лет после окончания медицинской школы. Обучение проводится и контролируется в рамках программы обучения, проводимой двумя странами (Австралия и Новая Зеландия). На протяжении всего курса обучения проводятся многочисленные экзамены, кульминацией которых является заключительный экзамен на стипендию в последний год обучения. По завершении обучения хирургам вручается стипендия Королевского Австралазийского колледжа хирургов (FRACS), подтверждающая, что они являются квалифицированными специалистами. Стажеры, завершившие программу обучения по общей хирургии и получившие сертификат FRACS, будут иметь возможность пройти четырехлетнюю стажировку по кардиоторакальной хирургии при условии одобрения колледжа. Чтобы получить квалификацию кардиоторакального хирурга, требуется минимум восемь-десять лет последипломного (послемедицинского) обучения. Конкуренция за места обучения и места в государственных (учебных) больницах в настоящее время очень высока, что вызывает обеспокоенность по поводу планирование рабочей силы в Австралии. [ нужна ссылка ]
Канада [ править ]
Исторически сложилось так, что кардиохирурги в Канаде заканчивали общую хирургию, за которой следовала стажировка в области CV/CT/CVT. В 1990-е годы канадские программы обучения кардиохирургам были заменены шестилетними программами «прямого поступления» после окончания медицинской школы. Формат прямого поступления дает резидентам опыт, связанный с кардиохирургией, который они не получили бы в программе общей хирургии (например , эхокардиография , отделение коронарной терапии , катетеризация сердца и т. д.). Резиденты этой программы также проведут обучение в области торакальной и сосудистой хирургии . Как правило, за этим следует стажировка по кардиохирургии у взрослых, сердечной недостаточности/трансплантации, минимально инвазивной кардиохирургии, хирургии аорты, торакальной хирургии, детской кардиохирургии или отделении интенсивной терапии. Современные канадские кандидаты, заканчивающие общую хирургию и желающие продолжить кардиохирургию, часто получают стипендию по кардиоторакальной хирургии в Соединенных Штатах. Королевский колледж врачей и хирургов Канады также предоставляет трехлетнюю стипендию по кардиохирургии для квалифицированных хирургов общей практики, которая предлагается на нескольких учебных площадках, включая Университет Альберты , Университет Британской Колумбии и Университет Торонто . [ нужна ссылка ]
Торакальная хирургия — это отдельная 2–3-летняя стипендия по общей или кардиохирургии в Канаде.
Программы кардиохирургии в Канаде: [ нужна ссылка ]
- Университет Альберты – 1 позиция
- Университет Британской Колумбии – 1 позиция
- Университет Калгари – 1 позиция
- Университет Далхаузи – 1 позиция раз в два года.
- Université Laval – 1 позиция каждые три года
- Университет Манитобы – 1 позиция
- Университет Макгилла – 1 позиция каждые три года.
- Университет Макмастера – 1 позиция раз в два года.
- Университет Монреаля – 1 позиция каждые три года
- Университет Оттавы – 1 позиция
- Университет Торонто – 1 позиция
- Западный университет – 1 позиция
США [ править ]

Обучение кардиохирургии в Соединенных Штатах сочетается с общей торакальной хирургией и называется кардиоторакальной хирургией или торакальной хирургией. Кардиоторакальный хирург в США — это врач, который сначала проходит ординатуру по общей хирургии (обычно 5–7 лет), а затем проходит стажировку по кардиоторакальной хирургии (обычно 2–3 года). Стипендия по кардиоторакальной хирургии обычно длится два или три года, но сертификация основана на количестве операций, выполненных оперирующим хирургом, а не на времени, проведенном в программе, в дополнение к прохождению строгих сертификационных тестов совета. Были разработаны два других пути сокращения продолжительности обучения: (1) комбинированная ординатура по общей торакальной хирургии, состоящая из четырех лет обучения по общей хирургии и трех лет кардиоторакальной подготовки в том же учреждении, и (2) интегрированная шестилетняя подготовка. кардиоторакальная ординатура (вместо ординатуры по общей хирургии плюс ординатура по кардиоторакальной терапии), каждая из которых создана во многих программах (более 20). [3] Кандидаты поступают на интегрированные шестилетние программы (I-6) непосредственно после медицинского университета, и процесс подачи заявок на эти должности был чрезвычайно конкурентным, поскольку в 2010 году в США было около 160 претендентов на 10 мест. По состоянию на май 2013 года , существует 20 утвержденных программ, среди которых:
Интегрированные шестилетние программы кардиоторакальной хирургии в США: [ нужна ссылка ]
- Медицинский колледж Висконсина
- Стэнфордский университет – две позиции
- Университет Северной Каролины в Чапел-Хилл
- Университет Вирджинии
- Колумбийский университет – две должности
- Пенсильванский университет
- Университет Питтсбурга – две позиции
- Вашингтонский университет
- Северо-Западный университет
- Больница Маунт-Синай, Нью-Йорк
- Университет Мэриленда
- Калифорнийский университет, Лос-Анджелес , UCLA – две должности резидента, одна стипендия по трансплантации; одна врожденная должность ординатора
- Центр медицинских наук Техасского университета в Сан-Антонио
- Медицинский университет Южной Каролины
- Университет Южной Калифорнии – две должности
- Университет Рочестера
- Калифорнийский университет, Дэвис
- Университет Индианы
- Университет Кентукки
- Университет Эмори
- Мичиганский университет
- Йельский университет
Американский совет торакальной хирургии предлагает специальный сертификат по врожденной кардиохирургии, для которого обычно требуется дополнительный год стажировки. Этот формальный сертификат уникален, поскольку врожденные кардиохирурги в других странах не имеют официальной оценки и признания педиатрической подготовки лицензирующим органом.
Кардиохирургия [ править ]
| Кардиохирургия | |
|---|---|
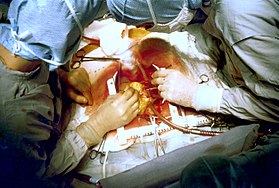 Два кардиохирурга проводят операцию на сердце, известную как аортокоронарное шунтирование . Обратите внимание на использование стального ретрактора для принудительного поддержания обнажения сердца пациента. | |
| МКБ-9-СМ | 35 – 37 |
| МеШ | D006348 |
| Код ОПС-301 | 5-35...5-37 |
Самые ранние операции на перикарде (мешке, окружающем сердце) были проведены в 19 веке Франсиско Ромеро (1801 г.). [4] Доминик Джин Ларри , Генри Далтон и Дэниел Хейл Уильямс . [5] Первую операцию на самом сердце провел норвежский хирург Аксель Каппелен 4 сентября 1895 года в Rikshospitalet в Кристиании, ныне Осло . Он перевязал кровоточащую коронарную артерию 24-летнему мужчине, который получил ножевое ранение в левую подмышку находился в глубоком шоке и по прибытии . Доступ осуществлялся через левостороннюю торакотомию . Пациент проснулся и выглядел нормально в течение 24 часов, но ему стало плохо, у него повысилась температура, и в конечном итоге он умер от того, что, как показало вскрытие, было медиастинитом, на третий день после операции. [6] [7] Первую успешную операцию на сердце, выполненную без каких-либо осложнений, провел Людвиг Рен из Франкфурта , Германия , который заживил ножевую рану правого желудочка 7 сентября 1896 года. [8] [9]
Хирургия на магистральных сосудах ( коарктации аорты восстановление , создание шунта Блалока-Тауссига , закрытие открытого артериального протока ) стала обычным явлением на рубеже веков и относится к области кардиохирургии, но технически не может считаться кардиохирургией. Одной из наиболее известных процедур кардиохирургии является аортокоронарное шунтирование (АКШ) , также известное как «шунтирование».
Ранние подходы к порокам развития сердца
В 1925 г. операции на клапанах сердца были неизвестны. Генри Сауттар успешно прооперировал молодую женщину с митральным стенозом . Он сделал отверстие в придатке левого предсердия и ввел в эту камеру палец, чтобы пальпировать и исследовать поврежденный митральный клапан. Пациент прожил несколько лет. [10] но коллеги-врачи Суттара в то время решили, что процедура неоправданна, и он не мог продолжать. [11] [12]
Кардиохирургия существенно изменилась после Второй мировой войны . В 1948 четыре хирурга провели успешные операции по поводу митрального стеноза, возникшего в результате ревматизма . Гораций Смити (1914–1948) возобновил операцию благодаря тому, что доктор Дуайт Харкен из больницы Питера Бента Бригама использовал удар для удаления части митрального клапана . Чарльз Бэйли (1910–1993) в больнице Ганемана , в Филадельфии — Дуайт Харкен в Бостоне и Рассел Брок в больнице Гая все они переняли метод Сауттара. Все эти люди начали работать независимо друг от друга в течение нескольких месяцев. На этот раз техника Суттара получила широкое распространение, хотя и с некоторыми модификациями. [11] [12]
В 1947 году Томас Холмс Селлорс (1902–1987) из больницы Миддлсекс прооперировал пациента с тетрадой Фалло со стенозом легочной артерии и успешно разделил стенозированный клапан легочной артерии . В 1948 году Рассел Брок , вероятно, не подозревая о работе Селлора, применил специально сконструированный дилататор в трёх случаях легочного стеноза . Позже, в 1948 году, он разработал пуансон для резекции воронкообразной мышцы стеноза , который часто ассоциируется с тетрадой Фалло . Многие тысячи этих «слепых» операций были выполнены до тех пор, пока введение шунтирования сердца не сделало возможным прямое хирургическое вмешательство на клапанах. [11]
Операция на открытом сердце [ править ]
Операция на открытом сердце — это процедура, при которой сердце пациента вскрывается и проводится операция на внутренних структурах сердца. было обнаружено Уилфредом Г. Бигелоу из Университета Торонто , что заживление внутрисердечных патологий лучше проводить в бескровной и неподвижной среде, а это означает, что сердце следует остановить и обескровить. Первую успешную внутрисердечную коррекцию врожденного порока сердца с помощью гипотермии провели К. Уолтон Лиллехей и Ф. Джон Льюис в Университете Миннесоты 2 сентября 1952 года. В следующем году советский хирург Александр Александрович Вишневский провел первую операцию на сердце под местная анестезия . [ нужна ссылка ]
Хирурги осознали ограничения гипотермии: сложные внутрисердечные вмешательства занимают больше времени, а пациенту необходим приток крови к телу, особенно к мозгу . Пациенту необходима функция сердца и легких, обеспечиваемая искусственным методом, отсюда и термин искусственное кровообращение . Джон Хейшам Гиббон из Медицинской школы Джефферсона в Филадельфии сообщил в 1953 году о первом успешном использовании экстракорпорального кровообращения с помощью оксигенатора , но отказался от этого метода, разочарованный последующими неудачами. В 1954 году Лиллехей провел успешную серию операций с использованием техники контролируемого перекрестного кровообращения, в которой мать или отец пациента использовались в качестве « аппарата искусственного кровообращения ». Джон В. Кирклин из клиники Майо в Рочестере, штат Миннесота, начал использовать насос-оксигенатор типа Гиббона в серии успешных операций, и вскоре за ним последовали хирурги в различных частях мира. [ нужна ссылка ]
Назих Зухди провел первую операцию на открытом сердце с полной преднамеренной гемодилюцией семилетнему Терри Джину Никсу 25 февраля 1960 года в больнице Мерси, Оклахома-Сити, штат Оклахома. Операция прошла успешно; однако Никс умер три года спустя, в 1963 году. [13] В марте 1961 года Зухди, Кэри и Грир провели операцию на открытом сердце ребенку в возрасте 3 + 1 ⁄ 2 с использованием аппарата тотальной преднамеренной гемодилюции. В 1985 году Зухди провел первую успешную трансплантацию сердца в Оклахоме Нэнси Роджерс в Баптистской больнице. Трансплантация прошла успешно, но Роджерс, у которого был рак , умер от инфекции через 54 дня после операции. [14]
работающего Современная сердца хирургия
С 1990-х годов хирурги начали выполнять « шунтирование без искусственного кровообращения » — аортокоронарное шунтирование без вышеупомянутого искусственного кровообращения . При этих операциях сердце бьется во время операции, но стабилизируется, чтобы обеспечить почти неподвижную рабочую зону, к которой можно подключить проводящий сосуд в обход закупорки; в США большинство кондуитных сосудов извлекают эндоскопически, используя метод, известный как эндоскопический сбор сосудов (EVH). [ нужна ссылка ]
Некоторые исследователи полагают, что подход с выключенным насосом приводит к меньшему количеству послеоперационных осложнений, таких как постперфузионный синдром , и лучшим общим результатам. Результаты исследования по состоянию на 2007 год противоречивы, предпочтения хирурга и результаты лечения в больнице по-прежнему играют важную роль. [ нужна ссылка ]
Минимально инвазивная хирургия [ править ]
Новая форма кардиохирургии, популярность которой возросла, — это роботизированная операция на сердце . Здесь используется аппарат для проведения операции под контролем кардиохирурга. Основным преимуществом этого метода является размер разреза, сделанного пациенту. Вместо того, чтобы разрез был, по крайней мере, достаточно большим, чтобы хирург мог просунуть внутрь руки, он не обязательно должен быть больше трех маленьких отверстий, чтобы через него могли пройти гораздо меньшие «руки» робота. [ нужна ссылка ]
Детская сердечно-сосудистая хирургия [ править ]
Детская сердечно-сосудистая хирургия – это хирургия сердца детей. Первые операции по восстановлению сердечно-сосудистой системы [15] дефекты у детей были выполнены Кларенсом Крафордом в Швеции, когда он восстанавливал коарктацию аорты у 12-летнего мальчика. [16] Первые попытки паллиативного лечения врожденных пороков сердца были предприняты Альфредом Блэлоком при содействии Уильяма Лонгмайра, Дентона Кули и опытного техника Блэлока Вивьен Томас в 1944 году в больнице Джона Хопкинса. [17] Методы лечения врожденных пороков сердца без использования аппарата шунтирования были разработаны в конце 1940-х — начале 1950-х годов. Среди них была открытая пластика дефекта межпредсердной перегородки с использованием гипотермии, окклюзии притока и прямого зрения у 5-летнего ребенка, выполненная в 1952 году Льюисом и Тауффом. К. Уолтер Лиллихей использовал перекрестное кровообращение между мальчиком и его отцом для поддержания перфузии при прямом восстановлении дефекта межжелудочковой перегородки у 4-летнего ребенка в 1954 году. [18] Он продолжал использовать перекрестное кровообращение и выполнил первые коррекции тетрады Фалло и представил эти результаты в 1955 году в Американской хирургической ассоциации. В долгосрочной перспективе детская сердечно-сосудистая хирургия будет опираться на аппарат искусственного кровообращения, разработанный Гиббоном и Лиллехеем, как отмечалось выше. [ нужна ссылка ]
кардиохирургии Риски
Развитие кардиохирургии и методов искусственного кровообращения снизило уровень смертности от этих операций до относительно низких показателей. Например, по оценкам, уровень смертности при лечении врожденных пороков сердца в настоящее время составляет 4–6%. [19] [20] Серьезной проблемой при кардиохирургии является частота неврологических повреждений. Инсульт возникает у 5% всех людей, перенесших операцию на сердце, и выше у пациентов с риском развития инсульта. [21] Более тонкая совокупность нейрокогнитивных нарушений, связанных с искусственным кровообращением, известна как постперфузионный синдром , иногда называемый «насосной головкой». Первоначально симптомы постперфузионного синдрома считались постоянными. [22] но было показано, что они были преходящими и не имели постоянных неврологических нарушений. [23]
Для оценки эффективности хирургических отделений и отдельных хирургов была создана популярная модель риска под названием EuroSCORE . При этом от пациента берется ряд факторов здоровья, и с использованием заранее рассчитанных коэффициентов логистической регрессии делается попытка дать процентный шанс на выживание до выписки. В Великобритании этот EuroSCORE использовался для того, чтобы дать разбивку по всем центрам кардиоторакальной хирургии и дать некоторое представление о том, работают ли отделения и отдельные хирурги в пределах приемлемого диапазона. Результаты доступны на сайте CQC. [24] Однако точная использованная методология до сих пор не опубликована, как и необработанные данные, на которых основаны результаты. [ нужна ссылка ]
Инфекция представляет собой первичное несердечное осложнение кардиоторакальной хирургии. Инфекции могут включать медиастинит, инфекционный мио- или перикардит, эндокардит, инфекцию сердечного аппарата, пневмонию, эмпиему и инфекции кровотока. Колит Clostridium difficile также может развиться при профилактическом или послеоперационном применении антибиотиков.
Послеоперационные пациенты кардиоторакальной хирургии подвергаются риску развития тошноты, рвоты, дисфагии и аспирационной пневмонии. [25]
Торакальная хирургия [ править ]
Плеврэктомия – это хирургическая процедура, при которой часть плевры удаляется . Иногда его используют при лечении пневмоторакса и мезотелиомы . [26] При пневмотораксе удаляют только верхушечную и диафрагмальную части париетальной плевры. [ нужна ссылка ]
объема легких уменьшению по Операция
уменьшению объема легких, или LVRS, может улучшить качество жизни некоторых пациентов с ХОБЛ эмфизематозного Операция по типа, когда других вариантов лечения недостаточно. Части легкого , особенно поврежденные эмфиземой, удаляются, что позволяет оставшемуся относительно здоровому легкому расшириться и работать более эффективно. Положительные эффекты коррелируют с достигнутым уменьшением остаточного объема. [27] Традиционная LVRS предполагает резекцию наиболее сильно пораженных участков эмфизематозного небуллезного легкого (цель — 20–30%). Это хирургический вариант, включающий мини-торакотомию для пациентов с терминальной стадией ХОБЛ из-за основной эмфиземы, который может улучшить эластическую отдачу легких , а также функцию диафрагмы . [ нужна ссылка ]
Национальное исследование лечения эмфиземы (NETT) представляло собой крупное многоцентровое исследование (N = 1218), в котором сравнивали LVRS с нехирургическим лечением. Результаты показали, что в группе LVRS не было общего преимущества в выживаемости, за исключением преимущественно эмфиземы верхней доли + плохой переносимости физической нагрузки, а в группе LVRS наблюдались значительные улучшения в выносливости к физической нагрузке. [28] Более поздние исследования показали более широкий спектр лечения с лучшими результатами. [29]
Возможные осложнения LVRS включают длительную утечку воздуха (средняя продолжительность послеоперационного периода до удаления всех дренажей из плевральной полости составляет 10,9 ± 8,0 дней). [30]
У людей с преимущественно эмфиземой верхней доли операция по уменьшению объема легких может привести к улучшению состояния здоровья и функции легких, хотя она также увеличивает риск ранней смертности и побочных эффектов. [31]
LVRS широко используется в Европе, хотя в США его применение в основном экспериментальное. [32]
Менее инвазивное лечение доступно в виде бронхоскопической процедуры уменьшения объема легких . [33]
Хирургия рака легких [ править ]
Не все виды рака легких подходят для хирургического вмешательства. Стадия , местоположение и тип клеток являются важными ограничивающими факторами. Кроме того, люди с тяжелым заболеванием, плохой работоспособностью или с недостаточным легочным резервом вряд ли выживут. Даже при тщательном отборе общая операционная смертность составляет около 4,4%. [34]
При стадиях немелкоклеточного рака легкого для хирургической резекции подходят стадии IA, IB, IIA и IIB. [35]
Легочный резерв измеряется спирометрией . Если нет признаков чрезмерной одышки или диффузного паренхиматозного заболевания легких , а ОФВ 1 превышает 2 литра или 80% от прогнозируемого, человеку показана пневмонэктомия . Если ОФВ 1 превышает 1,5 литра, пациенту показана лобэктомия. [36]
Имеются слабые доказательства того, что участие в программах физических упражнений перед операцией по поводу рака легких может снизить риск осложнений после операции. [37]
Осложнения [ править ]
Длительная утечка воздуха (PAL) может возникнуть у 8–25% людей после операции по поводу рака легких. [38] [39] Это осложнение задерживает удаление плевральной дренажной трубки и связано с увеличением продолжительности пребывания в больнице после резекции легкого (операции по поводу рака легких). [40] [41] Использование хирургических герметиков может снизить частоту длительных утечек воздуха, однако не было доказано, что само по себе это вмешательство приводит к сокращению продолжительности пребывания в больнице после операции по поводу рака легких. [42]
Нет убедительных доказательств в поддержку использования неинвазивной вентиляции с положительным давлением после операции по поводу рака легких для уменьшения легочных осложнений. [43]
Типы [ править ]
- Лобэктомия (удаление доли легкого) [44]
- Сулобарная резекция (удаление части доли легкого)
- Сегментэктомия (удаление анатомического отдела определенной доли легкого)
- Пневмонэктомия (удаление всего легкого)
- Клиновидная резекция
- Рукавная/бронхопластическая резекция (удаление связанного трубчатого участка соответствующего главного бронхиального прохода во время лобэктомии с последующей реконструкцией бронхиального прохода)
- Лобэктомия VATS (минимально инвазивный подход к лобэктомии, который может обеспечить уменьшение боли, более быстрое возвращение к полной активности и снижение больничных расходов) [45] [46]
- эзофагэктомия (удаление пищевода)
См. также [ править ]
- Анналы торакальной хирургии
- Европейский журнал кардиоторакальной хирургии
- Журнал торакальной и сердечно-сосудистой хирургии
Ссылки [ править ]
- ^ «Португальский Ordem dos Médicos - Медицинские специальности» (на португальском языке). Архивировано из оригинала 23 января 2012 года.
- ^ «Описание специальности торакальная хирургия» . Американская медицинская ассоциация . Проверено 28 сентября 2020 г.
- ^ «Интегрированные программы ординатуры по торакальной хирургии – TSDA» . www.tsda.org . Архивировано из оригинала 31 января 2018 года . Проверено 8 мая 2018 г.
- ^ Арис А (1997). «Франциско Ромеро, первый кардиохирург». Энн Торак Сург . 64 (3): 870–1. дои : 10.1016/s0003-4975(97)00760-1 . ПМИД 9307502 .
- ^ «Пионеры академической хирургии – открывающиеся двери: современные афроамериканские академические хирурги» . Архивировано из оригинала 29 марта 2016 года . Проверено 12 февраля 2016 г. Пионеры академической хирургии, Национальная медицинская библиотека США.
- ^ Ориентиры в кардиохирургии Стивена Вестаби, Сесила Бошера, ISBN 1-899066-54-3
- ^ Рауф, Н. (2019). «Журнал Норвежской медицинской ассоциации» . Журнал Норвежской медицинской ассоциации . 139 (14). дои : 10.4045/timeskr.19.0505 . ПМИД 31592616 .
- ^ Абсолон КБ, Нафиси М.А. (2002). Первая успешная операция на сердце у человека, 1896 г.: документация: жизнь, время и деятельность Людвига Рена (1849–1930) . Роквилл, Мэриленд: Кабель, 2002 г.
- ^ Джонсон С.Л. (1970). История кардиохирургии, 1896–1955 гг . Балтимор: Johns Hopkins Press. п. 5.
- ^ Национальный биографический словарь - Генри Сауттар (2004–08)
- ^ Jump up to: Перейти обратно: а б с Гарольд Эллис (2000) История хирургии, стр. 223+
- ^ Jump up to: Перейти обратно: а б Лоуренс Х. Кон (2007), Кардиохирургия у взрослых, стр. 6+
- ^ Уоррен, Клифф, доктор Назих Зухди - Его научная работа привела к тому, что все пути ведут в Оклахома-Сити, в Distinctly Oklahoma, ноябрь 2007 г., стр. 30–33
- ^ «NDepth: доктор Нази Зухди, легендарный кардиохирург | Newsok.com» . Архивировано из оригинала 25 апреля 2012 года . Проверено 16 апреля 2012 г. Доктор Назих Зухди, легендарный кардиохирург, The Oklahoman, январь 2010 г.
- ^ Arc.Ask3.Ru: Коарктация аорты. Коарктация не является сердечным заболеванием (то есть сердцем), а представляет собой сужение аорты, крупного сосуда вблизи сердца.
- ^ Крафорд С., Найлин Г. (1945). «Врожденная коарктация аорты и ее хирургическое лечение». Дж Торак Хирург . 14 : 347–361. дои : 10.1016/S0096-5588(20)31801-8 .
- ^ Блэлок А., Тауссиг Х.Б. (1948). «Хирургическое лечение пороков развития сердца, при которых наблюдается стеноз легочной артерии или атрезия легочной артерии». ДЖАМА . 128 : 189–202. дои : 10.1001/jama.1945.02860200029009 .
- ^ Лиллехей К.В., Коэн М., Уорден Х.Э.; и др. (1955). «Результаты прямого закрытия дефектов межжелудочковой перегородки у восьми пациентов с помощью контролируемого перекрестного кровообращения». Хирургия, гинекология и акушерство . Октябрь (4): 447–66. ПМИД 13256320 .
{{cite journal}}: CS1 maint: несколько имен: список авторов ( ссылка ) - ^ Старк Дж., Галливан С., Лавгроув Дж., Гамильтон Дж.Р., Монро Дж.Л., Поллок Дж.К., Уоттерсон К.Г. (2000). «Смертность после операций по поводу врожденных пороков сердца у детей и работа хирургов». Ланцет . 355 (9208): 1004–7. дои : 10.1016/s0140-6736(00)90001-1 . PMID 10768449 . S2CID 26116465 .
{{cite journal}}: CS1 maint: несколько имен: список авторов ( ссылка ) - ^ Клитцнер, Томас С.; Ли, Мэгги; Родригес, Сандра; Чанг, Руи-Канг Р. (2006). «Половое неравенство в хирургической смертности среди педиатрических пациентов». Врожденный порок сердца . 1 (3): 77–88. дои : 10.1111/j.1747-0803.2006.00013.x . ПМИД 18377550 .
- ^ Ян Буцериус; Ян Ф. Гуммерт; Майкл А. Боргер; Томас Вальтер; и др. (2003). «Инсульт после операции на сердце: анализ факторов риска 16 184 последовательных взрослых пациентов» . Анналы торакальной хирургии . 75 (2): 472–478. дои : 10.1016/S0003-4975(02)04370-9 . ПМИД 12607656 .
- ^ Ньюман М; Киршнер Дж; Филлипс-Бьют Б; Гавер В.; и др. (2001). «Продольная оценка нейрокогнитивных функций после операции аортокоронарного шунтирования» . N Engl J Med . 344 (6): 395–402. дои : 10.1056/NEJM200102083440601 . ПМИД 11172175 .
- ^ Ван Дейк Д; Янсен Э; Хиджман Р; Нирих А; и др. (2002). «Когнитивный исход после операции аорто-коронарного шунтирования при выключенном и включенном насосе: рандомизированное исследование». ДЖАМА . 287 (11): 1405–12. дои : 10.1001/jama.287.11.1405 . ПМИД 11903027 .
- ^ «Сердечная хирургия в Великобритании» . Архивировано из оригинала 5 ноября 2011 года . Проверено 21 октября 2011 г. Веб-сайт CQC, посвященный результатам операций на сердце в Великобритании за 3 года, заканчивающихся в марте 2009 г.
- ^ Форд К., Маккормик Д., Паркосевич Дж. и др. Безопасность и эффективность ранней пероральной гидратации у пациентов после кардиоторакальных операций. Являюсь. Дж. Крит. Уход. 2020;29(4):292–300. doi:10.4037/ajcc2020841
- ^ Азиз, Фахад (7 января 2017 г.). «Плеврэктомия» . Медскейп . Архивировано из оригинала 6 октября 2017 года . Проверено 4 октября 2017 г.
- ^ Шах, Паллав Л.; Ведер, Вальтер; Кемп, Сэмюэл В.; Херт, Феликс Дж.; Слебос, Дирк-Ян; Геффен, Воутер Х. ван (7 февраля 2019 г.). «Хирургические и эндоскопические вмешательства, уменьшающие объем легких при эмфиземе: системный обзор и метаанализ» . Ланцет респираторной медицины . 7 (4): 313–324. дои : 10.1016/S2213-2600(18)30431-4 . ISSN 2213-2600 . ПМИД 30744937 . S2CID 73428098 .
- ^ Фишман, А; Мартинес, Ф; Наунхайм, К; Пиантадоси, С; Мудрый, Р; Райс, А; Вайнманн, Г; Вуд, Делавэр; Национальное исследование по лечению эмфиземы, группа (22 мая 2003 г.). «Рандомизированное исследование, сравнивающее операцию по уменьшению объема легких с медикаментозной терапией тяжелой эмфиземы» . Медицинский журнал Новой Англии . 348 (21): 2059–73. дои : 10.1056/nejmoa030287 . ПМИД 12759479 .
- ^ Кэвизел, К; Шнайтер, Д; Опиц, я; Ведер, Вт (август 2018 г.). «Операция по уменьшению объема легких, выходящая за рамки критериев отбора NETT» . Журнал торакальных заболеваний . 10 (Приложение 23): S2748–S2753. дои : 10.21037/jtd.2018.08.93 . ПМК 6129809 . ПМИД 30210828 .
- ^ Хопкинс, премьер-министр; Сил, Х.; Уолш, Дж.; Тэм, Р.; Кермин, Ф.; Белл, С.; Макнил, К. (1 февраля 2006 г.). «51: Долгосрочные результаты после традиционной операции по уменьшению объема легких превосходят результаты трансплантации легких при эмфиземе». Журнал трансплантации сердца и легких . 25 (2, Дополнение): С61. дои : 10.1016/j.healun.2005.11.053 .
- ^ ван Агтерен, JE; Карсон, К.В.; Тионг, Лу; Смит, Би Джей (14 октября 2016 г.). «Операция по уменьшению объема легких при диффузной эмфиземе» . Кокрановская база данных систематических обзоров . 2016 (10): CD001001. дои : 10.1002/14651858.CD001001.pub3 . ПМК 6461146 . ПМИД 27739074 .
- ^ Кронемайер, Боб (февраль 2018 г.). «Четыре метода лечения ХОБЛ, за которыми стоит следить». Темы о наркотиках . 162 (2): 18.
- ^ Ган Хоу (30 декабря 2015 г.). «Бронхоскопическое уменьшение объема легких при хронической обструктивной болезни легких: история и прогресс» . Журнал трансляционной внутренней медицины . 3 (4): 147–150. дои : 10.1515/jtim-2015-0023 . ПМЦ 4936455 . ПМИД 27847904 .
- ^ Стрэнд, TE; Ростад Х; Дамхейс РА; Норштейн Дж. (июнь 2007 г.). «Факторы риска 30-дневной смертности после резекции рака легкого и прогноз их величины» . Торакс . 62 (11): 991–7. дои : 10.1136/thx.2007.079145 . ПМК 2117132 . ПМИД 17573442 .
- ^ Маунтин, Калифорния (1997). «Пересмотры в международной системе стадирования рака легких» . Грудь . 111 (6): 1710–1717. дои : 10.1378/сундук.111.6.1710 . ПМИД 9187198 . Архивировано из оригинала 5 сентября 2003 года.
- ^ Колис, GL; Шафазанд С; Гриффин Дж. П.; и др. (сентябрь 2007 г.). «Физиологическая оценка пациента с раком легких, которому предстоит резекционная операция: научно обоснованные рекомендации по клинической практике ACCP (2-е издание)» . Грудь . 132 (Приложение 3): 161S–177S. дои : 10.1378/сундук.07-1359 . ПМИД 17873167 . Архивировано из оригинала 14 апреля 2013 года.
- ^ Кавалери, Виниций; Грейнджер, Кэтрин (2017). «Предоперационная ЛФК для больных немелкоклеточным раком легкого» . Кокрановская база данных систематических обзоров . 2017 (6): CD012020. дои : 10.1002/14651858.CD012020.pub2 . ISSN 1469-493X . ПМК 6481477 . ПМИД 28589547 .
- ^ Новоа, Нурия М.; Хименес, Марсело Ф.; Варела, Гонсало (2017). «Когда удалять плевральную дренажную трубку». Клиники торакальной хирургии . 27 (1): 41–46. doi : 10.1016/j.thorsurg.2016.08.007 . ISSN 1558-5069 . ПМИД 27865326 .
- ^ Бэрингер, Кристина; Талберт, Стив (2017). «Системы дренажа грудной клетки и управление утечкой воздуха после резекции легкого» . Журнал торакальных заболеваний . 9 (12): 5399–5403. дои : 10.21037/jtd.2017.11.15 . ISSN 2072-1439 . ПМЦ 5756963 . ПМИД 29312751 .
- ^ Помпили, Сесилия; Мизерокки, Джузеппе (2016). «Утечка воздуха после резекции легкого: патофизиология и последствия для пациентов» . Журнал торакальных заболеваний . 8 (Приложение 1): С46–54. doi : 10.3978/j.issn.2072-1439.2015.11.08 . ISSN 2072-1439 . ПМЦ 4756241 . ПМИД 26941970 .
- ^ Кофлин, Шон М.; Эммертон-Кафлин, Хизер, Массачусетс; Малтанер, Ричард (2012). «Управление плевральной дренажной трубкой после резекции легкого: систематический обзор и метаанализ» . Канадский журнал хирургии . 55 (4): 264–270. дои : 10.1503/cjs.001411 . ISSN 1488-2310 . ПМК 3404148 . ПМИД 22854148 .
- ^ Бельда-Санчис, Хосе; Серра-Митьянс, Мирейя; Иглесиас Сентис, Мануэла; Рами, Рамон (20 января 2010 г.). «Хирургический герметик для предотвращения подсоса воздуха после резекций легких у больных раком легких» . Кокрановская база данных систематических обзоров . 2010 (1): CD003051. дои : 10.1002/14651858.CD003051.pub3 . ISSN 1469-493X . ПМК 7138070 . ПМИД 20091536 .
- ^ Торрес, Мария Фс; Порфирио, Густаво Дж.М.; Карвалью, Алан Пв; Риера, Рэйчел (2019). «Неинвазивная вентиляция с положительным давлением в профилактике осложнений после резекции легкого у больных раком легкого» . Кокрановская база данных систематических обзоров . 3 (3): CD010355. дои : 10.1002/14651858.CD010355.pub3 . ISSN 1469-493X . ПМК 6402531 . ПМИД 30840317 .
- ^ Фелл, Южная Каролина; Ти Джей Кирби (2005). Общая торакальная хирургия (шестое изд.). Липпинкотт Уильямс и Уилкинс. стр. 433–457. ISBN 978-0-7817-3889-7 .
- ^ Никастри Д.Г., Виснивески Дж.П., Литл В.Р. и др. (март 2008 г.). «Торакоскопическая лобэктомия: отчет о безопасности, независимости от выписки, боли и переносимости химиотерапии» . J Торакальная кардиоваскулярная хирургия . 135 (3): 642–7. дои : 10.1016/j.jtcvs.2007.09.014 . ПМИД 18329487 .
- ^ Казали Дж., Уокер В.С. (март 2009 г.). «Видеоассистированная торакальная хирургия лобэктомии: можем ли мы себе это позволить?» . Eur J Кардиоторакальная хирургия . 35 (3): 423–8. дои : 10.1016/j.ejcts.2008.11.008 . ПМИД 19136272 .
Внешние ссылки [ править ]
- Сеть кардиоторакальной хирургии
- Общество торакальных хирургов
- Американская ассоциация торакальной хирургии
- Международное общество минимально инвазивной кардиоторакальной хирургии