Пневмоторакс
| Пневмоторакс | |
|---|---|
| Другие имена | Коллапс легкого [1] |
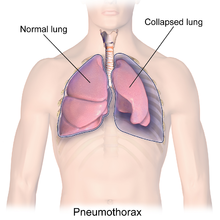 | |
| Иллюстрация, изображающая коллапс легкого или пневмоторакс. | |
| Специальность | Пульмонология , торакальная хирургия |
| Симптомы | Боль в груди, одышка , усталость. [2] |
| Обычное начало | Внезапный [3] |
| Причины | Неизвестно, травма [3] |
| Факторы риска | ХОБЛ , туберкулез , смог , курение [4] |
| Метод диагностики | Рентгенография грудной клетки , УЗИ , КТ [5] |
| Дифференциальный диагноз | Буллы легких , [3] гемоторакс [2] |
| Профилактика | Отказ от курения [3] |
| Уход | консервативная , игольная аспирация, плевральная дренажная трубка , плевродез [3] |
| Частота | 20 на 100 000 в год [3] [5] |
Пневмоторакс – это аномальное скопление воздуха в плевральной полости между легким и грудной стенкой . [3] Симптомы обычно включают внезапное появление острой односторонней боли в груди и одышку . [2] образуется односторонний клапан В меньшинстве случаев на участке поврежденной ткани , и количество воздуха в пространстве между грудной стенкой и легкими увеличивается; это называется напряженным пневмотораксом. [3] Это может вызвать неуклонно ухудшающуюся нехватку кислорода и низкое кровяное давление . Это приводит к типу шока, называемому обструктивным шоком , который может быть фатальным, если его не остановить. [3] Очень редко оба легких могут поражаться пневмотораксом. [6] Его часто называют « коллапс легкого », хотя этот термин может также относиться к ателектазу . [1]
Первичный спонтанный пневмоторакс возникает без видимой причины и при отсутствии значительного заболевания легких . [3] Вторичный спонтанный пневмоторакс возникает на фоне существующего заболевания легких. [3] [7] Курение увеличивает риск первичного спонтанного пневмоторакса, тогда как основными причинами вторичного пневмоторакса являются ХОБЛ , астма и туберкулез . [3] [4] Травматический пневмоторакс может развиться в результате физической травмы грудной клетки (в том числе взрывной ) или в результате осложнения медицинского вмешательства . [8] [9]
Диагностика пневмоторакса только путем физического осмотра может быть затруднена (особенно при небольшом пневмотораксе). [10] рентгенография грудной клетки , компьютерная томография (КТ) или УЗИ . Для подтверждения его наличия обычно используются [5] Другие состояния, которые могут привести к подобным симптомам, включают гемоторакс (скопление крови в плевральной полости), легочную эмболию и сердечный приступ . [2] [11] Большая булла может выглядеть похоже на рентгенограмме грудной клетки. [3]
Небольшой спонтанный пневмоторакс обычно проходит без лечения и требует только наблюдения. [3] Этот подход может быть наиболее подходящим для людей, у которых нет основного заболевания легких. [3] При более крупном пневмотораксе или одышке воздух можно удалить с помощью шприца или плевральной дренажной трубки, подключенной к системе одностороннего клапана. [3] Иногда может потребоваться хирургическое вмешательство , если дренирование через трубку оказалось безуспешным, или в качестве профилактической меры, если были повторные эпизоды. [3] Хирургическое лечение обычно включает плевродез (при котором слои плевры слипаются) или плеврэктомию (хирургическое удаление плевральных оболочек). [3] На 100 000 человек в год встречается около 17–23 случаев пневмоторакса. [3] [5] Они чаще встречаются у мужчин, чем у женщин. [3]
Признаки и симптомы
[ редактировать ]Первичный спонтанный пневмоторакс (ПСП) обычно возникает у молодых людей без каких-либо проблем с легкими и обычно вызывает ограниченные симптомы. Боль в груди и иногда легкая одышка являются обычными преобладающими симптомами. [12] [13] У новорожденных наиболее частыми симптомами являются тахипноэ, цианоз и хрюканье. [14] Люди, страдающие ПСП, часто не подозревают о потенциальной опасности и могут ждать несколько дней, прежде чем обратиться за медицинской помощью. [15] ПСП чаще возникают во время изменений атмосферного давления , что в некоторой степени объясняет, почему эпизоды пневмоторакса могут возникать кластерами. [13] ПСП редко вызывает напряженный пневмоторакс. [12]
Вторичный спонтанный пневмоторакс (ССП) по определению возникает у лиц со значительным заболеванием легких. Симптомы при SSP, как правило, более серьезные, чем при PSP, поскольку непораженные легкие обычно не способны восполнить потерю функции пораженных легких. Гипоксемия (снижение уровня кислорода в крови) обычно присутствует и может наблюдаться в виде цианоза (посинение губ и кожи). Иногда встречается гиперкапния (накопление углекислого газа в крови); это может вызвать спутанность сознания и – в очень тяжелых случаях – привести к коме . Поэтому внезапное начало одышки у человека с хронической обструктивной болезнью легких (ХОБЛ), муковисцидозом или другими серьезными заболеваниями легких должно побудить к проведению исследований для выявления возможности пневмоторакса. [12] [15]
Травматический пневмоторакс чаще всего возникает при проколе грудной стенки, например, когда ножевое или огнестрельное ранение позволяет воздуху проникнуть в плевральную полость , или когда какое-либо другое механическое повреждение легких нарушает целостность пораженных структур. Было обнаружено, что травматический пневмоторакс встречается почти в половине всех случаев травм грудной клетки, причем только переломы ребер в этой группе чаще встречаются . Пневмоторакс может быть скрытым (неочевидным) в половине случаев, но может увеличиваться, особенно если искусственная вентиляция легких . требуется [13] Они также встречаются у людей, уже находящихся на искусственной вентиляции легких по каким-либо другим причинам. [13]
При физическом осмотре шумы дыхания (слышимые с помощью стетоскопа ) на пораженной стороне могут быть ослаблены, отчасти потому, что воздух в плевральной полости ослабляет передачу звука. Меры проведения голосовых колебаний к поверхности грудной клетки могут быть изменены. Перкуссия грудной клетки может восприниматься как гиперрезонансная (как грохот барабана), а голосовой резонанс и тактильное дрожание могут быть заметно снижены. Важно отметить, что объем пневмоторакса может плохо коррелировать с интенсивностью симптомов, испытываемых пострадавшим. [15] физические признаки могут быть неочевидными, если пневмоторакс относительно небольшой. [13] [15]
Напряженный пневмоторакс
[ редактировать ]Напряженный пневмоторакс обычно считается имеющим место, когда пневмоторакс (первичный спонтанный, вторичный спонтанный или травматический) приводит к значительному нарушению дыхания и/или кровообращения . [16] Это вызывает тип циркуляторного шока, называемый обструктивным шоком . Напряженный пневмоторакс обычно возникает в клинических ситуациях, таких как вентиляция легких, реанимация, травма или у людей с заболеваниями легких. [15] Это требует неотложной медицинской помощи и может потребовать немедленного лечения без дальнейших исследований (см. раздел «Лечение» ). [15] [16]
Наиболее частыми проявлениями у людей с напряженным пневмотораксом являются боль в груди и нарушение дыхания, часто с учащением пульса ( тахикардия ) и учащенным дыханием ( тахипноэ ) на начальных стадиях. Другие результаты могут включать более тихие звуки дыхания на одной стороне грудной клетки, низкий уровень кислорода и артериальное давление , а также смещение трахеи от пораженной стороны. Редко могут наблюдаться цианоз (синюшное изменение цвета кожи из-за низкого уровня кислорода), изменение уровня сознания , гиперрезонансный перкуторный звук при осмотре пораженной стороны со снижением расширения и уменьшения движений, боль в эпигастрии (верхняя часть живота), смещение верхушечного толчка (сердечного толчка) и резонансный звук при постукивании по грудине . [16]
Напряженный пневмоторакс также может возникнуть у лиц, находящихся на искусственной вентиляции легких, и в этом случае его может быть трудно обнаружить, поскольку человек обычно получает седативные препараты ; его часто отмечают из-за внезапного ухудшения состояния. [16] Недавние исследования показали, что развитие признаков напряжения не всегда может быть таким быстрым, как считалось ранее. Отклонение трахеи в одну сторону и наличие повышенного давления в яремных венах (расширение шейных вен) не являются достоверными клиническими признаками. [16]
Причина
[ редактировать ]
Первичный спонтанный
[ редактировать ]Спонтанный пневмоторакс делится на два типа: первичный , который возникает при отсутствии известного заболевания легких, и вторичный , который возникает у человека с основным заболеванием легких. [17] Причина первичного спонтанного пневмоторакса неизвестна, но установленные факторы риска включают мужской пол, курение и семейный анамнез пневмоторакса. [18] Курение марихуаны или табака увеличивает риск. [3] Различные предполагаемые механизмы обсуждаются ниже . [12] [13]
Вторичный спонтанный
[ редактировать ]Вторичный спонтанный пневмоторакс возникает на фоне различных заболеваний легких. Наиболее распространенной является хроническая обструктивная болезнь легких (ХОБЛ), на долю которой приходится примерно 70% случаев. [18] Следующие известные заболевания легких могут значительно увеличить риск пневмоторакса.
| Тип | Причины |
|---|---|
| Заболевания дыхательных путей [12] | ХОБЛ (особенно при буллезной эмфиземы наличии ), острая тяжелая астма , муковисцидоз |
| Инфекции легких [12] | Пневмоцистная пневмония (ПЦП), туберкулез , некротическая пневмония |
| Интерстициальное заболевание легких [12] | Саркоидоз , идиопатический фиброз легких , гистиоцитоз Х , лимфангиолейомиоматоз (ЛАМ) |
| Заболевания соединительной ткани [12] | Ревматоидный артрит , анкилозирующий спондилит , полимиозит и дерматомиозит , системный склероз , синдром Марфана и синдром Элерса-Данлоса. |
| Рак [12] | Рак легких , саркомы, поражающие легкие |
| Разнообразный [13] | Менструальный пневмоторакс (связанный с менструальным циклом и связанный с эндометриозом в грудной клетке) |
У детей дополнительные причины включают корь , эхинококкоз , вдыхание инородного тела и некоторые врожденные пороки развития ( врожденный порок развития легочных дыхательных путей и врожденная лобарная эмфизема ). [19]
У 11,5% людей со спонтанным пневмотораксом есть член семьи, у которого ранее был пневмоторакс. Несколько наследственных заболеваний — синдром Марфана , гомоцистинурия , синдромы Элерса-Данлоса , дефицит альфа-1-антитрипсина (который приводит к эмфиземе ) и синдром Бирта-Хогга-Дюбе — все связаны с семейным пневмотораксом. [20] Как правило, эти состояния вызывают и другие признаки и симптомы, и пневмоторакс обычно не является основным признаком. [20] Синдром Бирта-Хогга-Дюбе вызван мутациями в FLCN гене (расположенном на хромосоме 17p 11.2), который кодирует белок фолликулин . [19] [20] Мутации FLCN и поражения легких также были выявлены в семейных случаях пневмоторакса, когда другие признаки синдрома Бирта-Хогга-Дюбе отсутствуют. [19] Помимо генетических ассоциаций, HLA гаплотип A 2 B 40 также является генетической предрасположенностью к PSP. [21] [22]
Травматичный
[ редактировать ]Травматический пневмоторакс может возникнуть в результате тупой травмы или проникающего ранения грудной стенки. [13] Наиболее распространенным механизмом является проникновение острых костных точек при новом переломе ребра , что повреждает легочную ткань. [18] Травматический пневмоторакс также может наблюдаться у лиц, подвергшихся воздействию взрывной волны , даже при отсутствии видимого повреждения грудной клетки. [9]
Травматический пневмоторакс можно разделить на «открытый» и «закрытый». При открытом пневмотораксе происходит переход из внешней среды в плевральную полость через грудную стенку. Когда воздух попадает в плевральную полость через этот проход, это называется «сосущей раной грудной клетки». Закрытый пневмоторакс – это когда грудная стенка остается неповрежденной. [23]
Сообщалось о пневмотораксе как о нежелательном явлении, вызванном неправильным расположением назогастрального зонда для питания . Система размещения зонда для кормления Avanos Medical , CORTRAK* 2 EAS, была отозвана FDA в мае 2022 года из -за зарегистрированных побочных эффектов, включая пневмоторакс, который привел к 60 травмам и смерти 23 пациентов, как сообщает FDA. [24]
Медицинские процедуры, такие как введение центрального венозного катетера в одну из грудных вен или взятие биопсии легочной ткани, также могут привести к пневмотораксу. Применение вентиляции с положительным давлением , как механической, так и неинвазивной , может привести к баротравме (повреждению, связанному с давлением), приводящему к пневмотораксу. [13]
Дайверам , которые дышат из подводного аппарата, подается дыхательный газ под давлением окружающей среды , в результате чего в их легких содержится газ с давлением выше атмосферного. У дайверов, дышащих сжатым воздухом (например, при подводном плавании ), может развиться пневмоторакс в результате баротравмы при подъеме всего на 1 метр (3 фута) при задержке дыхания с полностью надутыми легкими. [25] Дополнительная проблема в этих случаях заключается в том, что людей с другими признаками декомпрессионной болезни обычно лечат в водолазной камере с помощью гипербарической терапии ; это может привести к небольшому пневмотораксу, быстро увеличивающемуся и вызывающему признаки напряжения. [25]
Новорожденные
[ редактировать ]Пневмоторакс чаще встречается у новорожденных, чем в любой другой возрастной группе. Заболеваемость симптоматическим новорожденным оценивается примерно в 1-3 на 1000 живорождений. Недоношенность, низкий вес при рождении и асфиксия являются основными факторами риска, и большинство случаев заболевания новорожденных приходится на первые 72 часа жизни. [26] [27] [14]
Механизм
[ редактировать ]
Грудная полость — это пространство внутри грудной клетки, содержащее легкие, сердце и многочисленные крупные кровеносные сосуды. С каждой стороны полости плевральная оболочка покрывает поверхность легкого ( висцеральная плевра ), а также выстилает внутреннюю часть грудной стенки ( париетальная плевра ). В норме два слоя разделены небольшим количеством смазывающей серозной жидкости . Легкие полностью раздуты внутри полости, поскольку давление внутри дыхательных путей ( внутрилегочное давление ) выше, чем давление внутри плевральной полости ( внутриплевральное давление ). Несмотря на низкое давление в плевральной полости, воздух в нее не попадает, так как нет естественных связей с воздухосодержащими путями, а давление газов в кровотоке слишком низко для их принудительного выбрасывания в плевральную полость. [13] Следовательно, пневмоторакс может развиться только в случае попадания воздуха в результате повреждения грудной стенки или самого легкого, а иногда и из-за того, что микроорганизмы в плевральной полости выделяют газ. [13] Как только воздух попадает в плевральную полость, внутриплевральное давление увеличивается, в результате чего разница между внутрилегочным давлением и внутриплевральным давлением (определяемым как транслегочное давление ) становится равной нулю, что приводит к сдуванию легких в отличие от нормального транслегочного давления ~ 4 мм рт.ст. [28]
Дефекты грудной клетки обычно проявляются в случаях ее повреждения, например, при ножевых или пулевых ранениях («открытый пневмоторакс»). При вторичном спонтанном пневмотораксе уязвимость легочной ткани вызвана различными болезненными процессами, особенно разрывом булл (крупных воздухосодержащих поражений) в случаях тяжелой эмфиземы . Области некроза (гибель тканей) могут спровоцировать эпизоды пневмоторакса, хотя точный механизм неясен. [12] В течение многих лет считалось, что первичный спонтанный пневмоторакс (ПСП) вызван « пузырями » (небольшими, заполненными воздухом образованиями непосредственно под поверхностью плевры), которые, как предполагалось, чаще встречаются у лиц, классически подверженных риску пневмоторакса (высокие мужчины). из-за механических факторов. При ПСП пузыри можно обнаружить в 77% случаев по сравнению с 6% в общей популяции, не имеющей в анамнезе ПСП. [29] Поскольку не у всех этих здоровых субъектов позже развивается пневмоторакс, этой гипотезы может быть недостаточно для объяснения всех эпизодов; более того, пневмоторакс может рецидивировать даже после хирургического лечения пузырей. [13] Поэтому было высказано предположение, что ПСП также может быть вызван областями разрушения (пористости) в плевральном слое, которые склонны к разрыву. [12] [13] [29] Курение может дополнительно привести к воспалению и обструкции мелких дыхательных путей , что приводит к заметному увеличению риска ПСП у курильщиков. [15] Как только воздух перестает поступать в плевральную полость, он постепенно реабсорбируется. [15]
Напряженный пневмоторакс возникает, когда отверстие, через которое воздух попадает в плевральную полость, действует как односторонний клапан, пропуская больше воздуха с каждым вдохом, но не выходя. Организм компенсирует это увеличением частоты дыхания и дыхательного объема (размера каждого вдоха), что усугубляет проблему. Если не принять меры, в конечном итоге последуют гипоксия (снижение уровня кислорода) и остановка дыхания . [16]
Диагностика
[ редактировать ]Симптомы пневмоторакса могут быть расплывчатыми и неубедительными, особенно у пациентов с небольшим ПСП; подтверждение с помощью медицинских изображений . обычно требуется [15] Напротив, напряженный пневмоторакс требует неотложной медицинской помощи, и его можно лечить до визуализации, особенно если имеется тяжелая гипоксия, очень низкое кровяное давление или нарушение уровня сознания. При напряженном пневмотораксе рентгенологическое исследование иногда требуется, если есть сомнения в анатомическом расположении пневмоторакса. [16] [18]
Рентген грудной клетки
[ редактировать ]Обзорная рентгенограмма грудной клетки , в идеале с рентгеновскими лучами, проецируемыми сзади (задне-передняя часть, или «ПА»), и во время максимального вдоха (задержка дыхания) является наиболее подходящим первым исследованием. [30] Не считается, что регулярное фотографирование во время истечения срока годности принесет какую-либо пользу. [31] Тем не менее, они могут быть полезны при выявлении пневмоторакса, когда клинические подозрения высоки, но рентгенограмма вдоха выглядит нормальной. [32] Кроме того, если рентгенограмма ПА не показывает пневмоторакса, но есть серьезные подозрения на него, можно выполнить боковую рентгенографию (с лучами, выступающими сбоку), но это не является рутинной практикой. [15] [19]
- Переднезадняя инспирированная рентгенограмма, показывающая тонкий левосторонний пневмоторакс, вызванный порта . введением
- Боковая инспирированная рентгенограмма в то же время, более четко показывающая пневмоторакс сзади в этом случае.
- Переднезадняя рентгенограмма выдоха в то же время, более четко показывающая пневмоторакс в этом случае.
- Рентгенограмма грудной клетки показывает пневмоторакс справа (слева на изображении), где отсутствие отметок легких указывает на наличие свободного воздуха внутри грудной клетки.
- Рентгенограмма грудной клетки, показывающая особенности пневмоторакса на левой стороне человека (справа на изображении)
от Средостение (структура между легкими, содержащая сердце, крупные кровеносные сосуды и крупные дыхательные пути) нередко смещается пораженного легкого из-за разницы давления. Это не эквивалентно напряженному пневмотораксу, который определяется главным образом совокупностью симптомов, гипоксией и шоком . [13]
Размер пневмоторакса (т.е. объем воздуха в плевральной полости) можно определить с достаточной степенью точности путем измерения расстояния между грудной стенкой и легким. Это важно для лечения, поскольку пневмоторакс меньшего размера можно лечить по-разному. Воздушная кайма в 2 см означает, что пневмоторакс занимает около 50% гемиторакса. [15] Британские профессиональные рекомендации традиционно гласят, что измерение следует проводить на уровне ворот ( где кровеносные сосуды и дыхательные пути входят в легкие) с отсечкой в 2 см. [15] в то время как американские рекомендации гласят, что измерение следует проводить на верхушке (верхней части) легкого на расстоянии 3 см, что позволяет различать «маленький» и «большой» пневмоторакс. [33] Последний метод может привести к завышению размеров пневмоторакса, если он расположен преимущественно на верхушке, что является обычным явлением. [15] Различные методы плохо коррелируют друг с другом, но являются лучшими и легкодоступными способами оценки размера пневмоторакса. [15] [19] КТ-сканирование (см. ниже) может обеспечить более точное определение размеров пневмоторакса, но его рутинное использование в таких случаях не рекомендуется. [33]
Не все пневмотораксы однородны; некоторые образуют лишь воздушный карман в определенном месте грудной клетки. [15] На рентгенограмме грудной клетки можно обнаружить небольшое количество жидкости ( гидропневмоторакс ); это может быть кровь ( гемопневмоторакс ). [13] В некоторых случаях единственной значительной аномалией может быть « признак глубокой борозды », при котором обычно небольшое пространство между грудной стенкой и диафрагмой кажется увеличенным из-за аномального присутствия жидкости. [16]
Компьютерная томография
[ редактировать ]
КТ . не является необходимой для диагностики пневмоторакса, но может быть полезна в определенных ситуациях При некоторых заболеваниях легких, особенно эмфиземе, аномальные участки легких, такие как буллы (большие, наполненные воздухом мешки), могут иметь на рентгенограмме грудной клетки такой же вид, как и пневмоторакс, и применение какого-либо лечения до этого может оказаться небезопасным. проводится различие и до того, как будет определено точное расположение и размер пневмоторакса. [15] При травме, когда невозможно выполнить вертикальную съемку, рентгенография грудной клетки может пропустить до трети случаев пневмоторакса, в то время как КТ остается очень чувствительной . [18]
Дальнейшее использование КТ заключается в выявлении основных поражений легких. При предполагаемом первичном пневмотораксе это может помочь выявить пузырьки или кистозные поражения (в ожидании лечения, см. ниже), а при вторичном пневмотораксе это может помочь выявить большинство причин, перечисленных выше. [15] [19]
УЗИ
[ редактировать ]Ультразвук обычно используется при обследовании людей, перенесших физическую травму, например, с помощью протокола FAST . [34] Ультразвук может быть более чувствительным, чем рентгенография грудной клетки, при выявлении пневмоторакса после тупой травмы грудной клетки. [35] Ультразвук также может обеспечить быструю диагностику в других неотложных ситуациях и позволить количественно оценить размер пневмоторакса. Некоторые особенности УЗИ грудной клетки могут быть использованы для подтверждения или исключения диагноза. [36] [37]
- УЗИ показывает пневмоторакс [38]
- Ультразвук показывает ложную точку в легком, а не пневмоторакс. [39]
Уход
[ редактировать ]Лечение пневмоторакса зависит от ряда факторов и может варьироваться от выписки с ранним наблюдением до немедленной игольной декомпрессии или установки плевральной дренажной трубки . Лечение определяется тяжестью симптомов и показателей острого заболевания, наличием основного заболевания легких, предполагаемым размером пневмоторакса на рентгенограмме и, в некоторых случаях, личными предпочтениями пострадавшего. [15]
При травматическом пневмотораксе обычно вводят дренажную трубку. Если требуется искусственная вентиляция легких, риск напряженного пневмоторакса значительно увеличивается, и введение плевральной дренажной трубки является обязательным. [13] [40] Любую открытую рану грудной клетки следует закрыть герметичной повязкой, так как она сопряжена с высоким риском развития напряженного пневмоторакса. В идеале следует использовать повязку под названием «печать Ашермана», поскольку она оказывается более эффективной, чем стандартная «трехсторонняя» повязка. Уплотнение Ашермана представляет собой специально разработанное устройство, которое прикрепляется к грудной стенке и посредством клапанного механизма позволяет воздуху выходить, но не проникать в грудную клетку. [41]
Напряженный пневмоторакс обычно лечат срочной игольной декомпрессией. Это может потребоваться перед транспортировкой в больницу и может быть выполнено специалистом скорой медицинской помощи или другим обученным специалистом. [16] [41] Иглу или канюлю оставляют на месте до тех пор, пока не будет введена плевральная дренажная трубка. [16] [41] Бригады интенсивной терапии могут разрезать грудную клетку, чтобы создать канал большего размера, как это делается при установке плевральной дренажной трубки, но без установки плевральной дренажной трубки. Это называется простой торакостомией. [42] Если напряженный пневмоторакс приводит к остановке сердца , в рамках реанимации выполняют игольчатую декомпрессию или простую торакостомию, поскольку это может восстановить сердечный выброс . [43]
Консервативный
[ редактировать ]Небольшие спонтанные пневмотораксы не всегда требуют лечения, поскольку они вряд ли перерастут в дыхательную недостаточность или напряженный пневмоторакс и обычно разрешаются спонтанно. Этот подход наиболее подходит, если предполагаемый размер пневмоторакса небольшой (определяется как <50% объема гемиторакса), нет одышки и нет основного заболевания легких. [19] [33] Может оказаться целесообразным консервативное лечение более крупного ПСП, если симптомы ограничены. [15] Госпитализация часто не требуется, если даны четкие инструкции о необходимости вернуться в больницу в случае ухудшения симптомов. Дальнейшие исследования могут проводиться амбулаторно , после чего повторяются рентгеновские снимки для подтверждения улучшения и даются рекомендации по предотвращению рецидивов (см. ниже). [15] Предполагаемая скорость резорбции составляет от 1,25% до 2,2% объема полости в день. Это означало бы, что даже полный пневмоторакс спонтанно разрешится в течение примерно 6 недель. [15] Однако нет качественных доказательств, сравнивающих консервативное и неконсервативное лечение. [44]
Вторичный пневмоторакс лечат консервативно только в том случае, если его размер очень мал (воздушная полоска 1 см или меньше) и симптомы ограничены. Обычно рекомендуется госпитализация. Кислород, подаваемый с высокой скоростью, может ускорить резорбцию в четыре раза. [15] [45]
Стремление
[ редактировать ]При большом ПНП (>50%) или при ПНП, сопровождающемся одышкой, некоторые рекомендации рекомендуют уменьшение размера путем аспирации столь же эффективно, как и установка плевральной дренажной трубки. Это включает введение местного анестетика и введение иглы, подключенной к трехходовому крану; удаляется до 2,5 л воздуха (у взрослых). Если при последующем рентгенологическом исследовании наблюдалось значительное уменьшение размеров пневмоторакса, оставшуюся часть лечения можно провести консервативным. Этот подход оказался эффективным более чем в 50% случаев. [12] [15] [19] По сравнению с трубочным дренированием аспирация первой линии при ПСП снижает количество людей, нуждающихся в госпитализации, без увеличения риска осложнений. [46]
Аспирацию также можно рассмотреть при вторичном пневмотораксе среднего размера (воздушная кайма 1–2 см) без одышки, с той разницей, что даже после успешной процедуры требуется постоянное наблюдение в больнице. [15] Американские профессиональные рекомендации гласят, что все крупные пневмотораки, даже вызванные ПСП, следует лечить с помощью плевральной дренажной трубки. [33] травматический пневмоторакс средней величины Ятрогенный (вызванный медицинскими процедурами) первоначально можно лечить аспирацией. [13]
Плевральная дренажная трубка
[ редактировать ]
( Установка плевральной дренажной трубки или межреберного дренажа) является наиболее радикальным методом начального лечения пневмоторакса. Обычно их вставляют в область под подмышечной впадиной (подмышкой), называемую « безопасным треугольником », где можно избежать повреждения внутренних органов; это очерчено горизонтальной линией на уровне соска и двух мышц грудной стенки ( широчайшей мышцы спины и большой грудной мышцы ). Применяется местный анестетик. Можно использовать два типа трубок. При спонтанном пневмотораксе трубки малого диаметра (менее 14 F , диаметром 4,7 мм) можно вводить по методике Сельдингера , а трубки большего размера не имеют преимуществ. [15] [47] При травматическом пневмотораксе используются трубки большего размера (28 F, 9,3 мм). [41] При установке плевральной дренажной трубки вследствие тупой или проникающей травмы антибиотики снижают риск инфекционных осложнений. [48]
Плевральная дренажная трубка необходима при ПСП, которые не ответили на игольную аспирацию, при крупных ПСП (>50%) и в случаях напряженного пневмоторакса. Они подключены к системе односторонних клапанов , которая позволяет воздуху выходить, но не проникать обратно в грудную клетку. Это может быть бутылка с водой, действующая как гидрозатвор , или клапан Геймлиха . Обычно они не подключаются к контуру отрицательного давления, так как это может привести к быстрому повторному расширению легких и риску возникновения отека легких («повторного отека легких»). Трубку оставляют на месте до тех пор, пока в течение определенного периода времени из нее не перестанет выходить воздух, а рентгеновские снимки не подтвердят повторное расширение легкого. [15] [19] [33]
Если через 2–4 дня признаки утечки воздуха все еще остаются, доступны различные варианты. Можно попытаться выполнить всасывание при отрицательном давлении (при низком давлении от –10 до –20 см H 2 O ) при высокой скорости потока, особенно в PSP; Считается, что это может ускорить заживление утечки. В противном случае может потребоваться хирургическое вмешательство, особенно при ССП. [15]
Плевральная дренажная трубка используется в качестве первой линии при возникновении пневмоторакса у людей со СПИДом , обычно вызванного пневмоцистной пневмонией (ПЦП), поскольку это состояние связано с длительной утечкой воздуха. Двусторонний пневмоторакс (пневмоторакс с обеих сторон) относительно часто встречается у людей с пневмоцистной пневмонией, и часто требуется хирургическое вмешательство. [15]
Человека с плевральной дренажной трубкой можно лечить в амбулаторных условиях с использованием клапана Геймлиха, хотя исследования, демонстрирующие эквивалентность госпитализации, имели ограниченное качество. [49]
Плевродез и хирургия
[ редактировать ]Плевродез — это процедура, которая навсегда удаляет плевральную полость и прикрепляет легкое к грудной стенке. Никакого долгосрочного исследования (20 лет и более) его последствий не проводилось. Хорошие результаты в короткие сроки достигаются при торакотомии (хирургическом вскрытии грудной клетки) с выявлением любого источника утечки воздуха и сшиванием пузырей с последующей плеврэктомией (удалением плевральной оболочки) наружного плеврального листка и абразией плевры (выскабливанием пузырьков). плевры) внутреннего слоя. В процессе заживления легкое прилегает к грудной стенке, эффективно облитерируя плевральную полость. Частота рецидивов составляет примерно 1%. [12] [15] Боль после торакотомии встречается относительно часто.
Менее инвазивным подходом является торакоскопия , обычно в виде процедуры, называемой видеоторакоскопической хирургией (VATS). Результаты от ссадин плевры на основе ВАТС в краткосрочной перспективе немного хуже, чем те, которые достигаются с помощью торакотомии, но при этом остаются меньшие рубцы на коже. [12] [15] По сравнению с открытой торакотомией, VATS обеспечивает более короткое пребывание в больнице, меньшую потребность в послеоперационном обезболивании и меньший риск проблем с легкими после операции. [15] НДСС также можно использовать для химического плевродеза; это включает в себя вдувание талька , который активирует воспалительную реакцию, в результате которой легкое прилипает к грудной стенке. [12] [15]
Если дренажная трубка уже установлена, через нее можно закапывать различные агенты для достижения химического плевродеза , такие как тальк, тетрациклин , миноциклин или доксициклин . Результаты химического плевродеза, как правило, хуже, чем при использовании хирургических подходов. [12] [15] но было обнаружено, что тальк-плевродез имеет мало негативных долгосрочных последствий у молодых людей. [12]
Последующий уход
[ редактировать ]Если пневмоторакс возникает у курильщика, это считается возможностью подчеркнуть заметно повышенный риск рецидива у тех, кто продолжает курить, а также многочисленные преимущества прекращения курения . [15] После спонтанного пневмоторакса кому-то может быть целесообразно не работать на срок до недели. Если человек обычно выполняет тяжелую ручную работу, может потребоваться несколько недель. Тем, кто перенес плевродез, может потребоваться две-три недели отпуска для восстановления. [50]
Воздушные перевозки не рекомендуются в течение семи дней после полного разрешения пневмоторакса, если не происходит рецидива. [15] Подводное плавание считается небезопасным после эпизода пневмоторакса, если не была проведена профилактическая процедура. Профессиональные рекомендации предполагают, что плеврэктомия должна быть выполнена на обоих легких и нормализовать функциональные тесты легких и компьютерную томографию перед возобновлением погружений. [15] [33] Пилотам самолетов также может потребоваться обследование перед хирургическим вмешательством. [15]
Неонатальный период
[ редактировать ]Для новорожденных с пневмотораксом были предложены различные стратегии ведения, включая тщательное наблюдение, торакоцентез (игольная аспирация) или введение плевральной дренажной трубки . [27] Игольная аспирация может снизить потребность в плевральной дренажной трубке, однако эффективность и безопасность обеих инвазивных процедур полностью не изучены. [27]
Профилактика
[ редактировать ]Профилактическая процедура ( торакотомия или торакоскопия с плевродезом) может быть рекомендована после эпизода пневмоторакса с целью предотвращения рецидива. Доказательства наиболее эффективного лечения в некоторых областях все еще противоречивы, и существуют различия между методами лечения, доступными в Европе и США. [12] Не все эпизоды пневмоторакса требуют такого вмешательства; решение во многом зависит от оценки риска рецидива. Эти процедуры часто рекомендуются после возникновения повторного пневмоторакса. [51] Возможно, потребуется рассмотреть возможность хирургического вмешательства, если у кого-то возник пневмоторакс с обеих сторон («двусторонний»), последовательные эпизоды, затрагивающие обе стороны, или если эпизод был связан с беременностью. [15]
Эпидемиология
[ редактировать ]годовой коэффициент заболеваемости Считается, что ПСП с поправкой на возраст (AAIR) у мужчин в три-шесть раз выше, чем у женщин. Фишман [52] [53] приводит данные о AAIR, составляющие 7,4 и 1,2 случая на 100 000 человеко-лет у мужчин и женщин соответственно. Рост значительно выше среднего также связан с повышенным риском ПСП: у людей ростом не менее 76 дюймов (1,93 метра) AAIR составляет около 200 случаев на 100 000 человеко-лет. Тонкая конструкция также увеличивает риск PSP. [52]
Риск возникновения первого спонтанного пневмоторакса повышен среди курильщиков мужского и женского пола примерно в 22 и 9 раз соответственно по сравнению с некурящими того же пола. [54] Лица, которые курят более интенсивно, подвергаются более высокому риску с эффектом, превышающим линейный; мужчины, выкуривающие 10 сигарет в день, имеют примерно 20-кратный повышенный риск по сравнению с сопоставимыми некурящими, в то время как курильщики, выкуривающие 20 сигарет в день, демонстрируют примерно 100-кратное увеличение риска. [52]
При вторичном спонтанном пневмотораксе расчетная ежегодная AAIR составляет 6,3 и 2,0 случая на 100 000 человеко-лет для мужчин и женщин. [21] [55] соответственно, при этом риск рецидива зависит от наличия и тяжести какого-либо основного заболевания легких. После того, как произошел второй эпизод, существует высокая вероятность последующих последующих эпизодов. [12] Заболеваемость у детей недостаточно изучена. [19] но, по оценкам, составляет от 5 до 10 случаев на 100 000 человеко-лет. [56]
Смерть от пневмоторакса встречается очень редко (за исключением напряженного пневмоторакса). Британская статистика показывает, что годовой уровень смертности составляет 1,26 и 0,62 смертей на миллион человеко-лет у мужчин и женщин соответственно. [15] Значительно повышенный риск смерти наблюдается у пожилых пациентов и у пациентов с вторичным пневмотораксом. [12]
История
[ редактировать ]Раннее описание травматического пневмоторакса, возникшего вследствие переломов ребер, появляется в книге «Императорская хирургия» турецкого хирурга Шерафеддина Сабунджуоглу (1385–1468), который также рекомендует метод простой аспирации. [57]
Пневмоторакс был описан в 1803 году Жаном Марком Гаспаром Итаром , учеником Рене Лаэннека , который дал обширное описание клинической картины в 1819 году. [58] Хотя Итард и Лаэннек признали, что некоторые случаи не были связаны с туберкулезом (тогда это была наиболее распространенная причина), концепция спонтанного пневмоторакса при отсутствии туберкулеза (первичный пневмоторакс) была вновь введена датским врачом Гансом Кьергаардом в 1932 году. [15] [29] [59] В 1941 году хирурги Тайсон и Крэндалл внедрили плевральную абразия для лечения пневмоторакса. [15] [60]
До появления противотуберкулезных препаратов медицинские работники намеренно вызывали пневмоторакс у больных туберкулезом с целью коллапса доли или всего легкого вокруг кавитирующего поражения . Это было известно как «отдых легких». Он был предложен итальянским хирургом Карло Форланини в 1888 году и опубликован американским хирургом Джоном Бенджамином Мерфи в начале 20 века (после независимого открытия той же процедуры). Мерфи использовал (тогда) недавно открытую рентгеновскую технологию для создания пневмоторакса нужного размера. [61]
Этимология
[ редактировать ]Слово «пневмоторакс» происходит от греческих слов «pneumo » — «воздух» и «thorax » — «грудная клетка». [62] Множественное число — пневмоторакс .
Другие животные
[ редактировать ]Животные, кроме человека, могут испытывать как спонтанный, так и травматический пневмоторакс. Спонтанный пневмоторакс, как и у человека, классифицируют на первичный и вторичный, а травматический пневмоторакс разделяют на открытый и закрытый (с повреждением грудной стенки или без него). [63] Диагноз может быть очевиден ветеринарному врачу, поскольку у животного наблюдаются затруднения с дыханием или поверхностное дыхание. Пневмоторакс может возникнуть в результате поражения легких (например, булл) или травмы грудной стенки. [64] У лошадей травматический пневмоторакс может вовлекать оба полуторакса, поскольку средостение неполное и существует прямая связь между двумя половинами грудной клетки. [65] Напряженный пневмоторакс, наличие которого можно заподозрить из-за быстрого ухудшения функции сердца, отсутствия легочных шумов во всей грудной клетке и бочкообразной формы грудной клетки, лечат разрезом грудной клетки животного для снятия давления с последующим введением грудная трубка. [66] При спонтанном пневмотораксе у собак описано использование КТ для диагностики. [67] и свиньи Кунекуне. [68]
Ссылки
[ редактировать ]- ^ Jump up to: Перейти обратно: а б Оренштейн Д.М. (2004). Муковисцидоз: Руководство для пациента и семьи . Липпинкотт Уильямс и Уилкинс. п. 62. ИСБН 9780781741521 . Архивировано из оригинала 31 октября 2016 года.
- ^ Jump up to: Перейти обратно: а б с д «Каковы признаки и симптомы плеврита и других заболеваний плевры» . www.nhlbi.nih.gov . 21 сентября 2011 года. Архивировано из оригинала 8 октября 2016 года . Проверено 31 октября 2016 г.
- ^ Jump up to: Перейти обратно: а б с д и ж г час я дж к л м н тот п д р с т в Бинтклифф О., Маскелл Н. (май 2014 г.). «Спонтанный пневмоторакс». БМЖ . 348 : g2928. дои : 10.1136/bmj.g2928 . ПМИД 24812003 . S2CID 32575512 .
- ^ Jump up to: Перейти обратно: а б «Что вызывает плеврит и другие плевральные заболевания?» . НХЛБИ . 21 сентября 2011 года. Архивировано из оригинала 8 октября 2016 года . Проверено 31 октября 2016 г.
- ^ Jump up to: Перейти обратно: а б с д Чен Л., Чжан Цзы (август 2015 г.). «Прикроватное УЗИ для диагностики пневмоторакса» . Количественная визуализация в медицине и хирургии . 5 (4): 618–623. doi : 10.3978/j.issn.2223-4292.2015.05.04 . ПМК 4559988 . ПМИД 26435925 .
- ^ Морджария Дж.Б., Лакшминараяна У.Б., Лю-Шиу-Чонг П., Кастелик Дж.А. (ноябрь 2014 г.). «Пневмоторакс: история боли или спонтанности» . Терапевтические достижения в области хронических заболеваний . 5 (6): 269–273. дои : 10.1177/2040622314551549 . ПМК 4205574 . ПМИД 25364493 .
- ^ Вайнбергер С., Кокрилл Б., Мандель Дж. (2019). Принципы легочной медицины (7-е изд.). Эльзевир. стр. 215–216. ISBN 9780323523714 .
- ^ Слэйд М (декабрь 2014 г.). «Лечение пневмоторакса и длительной утечки воздуха». Семинары по респираторной медицине и медицине интенсивной терапии . 35 (6): 706–714. дои : 10.1055/s-0034-1395502 . ПМИД 25463161 . S2CID 35518356 .
- ^ Jump up to: Перейти обратно: а б Вольф С.Дж., Бебарта В.С., Боннетт С.Дж., Понс П.Т., Кантрилл С.В. (август 2009 г.). «Взрывные ранения». Ланцет . 374 (9687): 405–415. дои : 10.1016/S0140-6736(09)60257-9 . ПМИД 19631372 . S2CID 13746434 .
- ^ Ярмус Л., Феллер-Копман Д. (апрель 2012 г.). «Пневмоторакс у тяжелобольного». Грудь . 141 (4): 1098–1105. дои : 10.1378/сундук.11-1691 . ПМИД 22474153 . S2CID 207386345 .
- ^ Питерс-младший, Иган Д., Мик Н.В. (2006). Надель Э.С. (ред.). Чертежи неотложной медицинской помощи . Липпинкотт Уильямс и Уилкинс. п. 44. ИСБН 9781405104616 . Архивировано из оригинала 1 ноября 2016 года.
- ^ Jump up to: Перейти обратно: а б с д и ж г час я дж к л м н тот п д р с т Чопп Дж. М., Рами-Порта Р., Ноппен М., Астул П. (сентябрь 2006 г.). «Лечение спонтанного пневмоторакса: современное состояние» . Европейский респираторный журнал . 28 (3): 637–650. дои : 10.1183/09031936.06.00014206 . ПМИД 16946095 .
- ^ Jump up to: Перейти обратно: а б с д и ж г час я дж к л м н тот п д Ноппен М., Де Кекелейр Т. (2008). «Пневмоторакс» . Дыхание; Международный обзор торакальных заболеваний . 76 (2): 121–127. дои : 10.1159/000135932 . ПМИД 18708734 .
- ^ Jump up to: Перейти обратно: а б Андерссон, Дж.; Магнусон, А.; Олин, А. (3 февраля 2021 г.). «Неонатальный пневмоторакс: симптомы, признаки и время начала в постсурфактантную эпоху» . Журнал медицины матери, плода и новорожденных . 35 (25): 5438–5442. дои : 10.1080/14767058.2021.1882981 . ISSN 1476-7058 . ПМИД 33535849 . S2CID 231805530 .
- ^ Jump up to: Перейти обратно: а б с д и ж г час я дж к л м н тот п д р с т в v В х и С аа аб и объявление но из в ах есть также и аль являюсь а к Макдафф А., Арнольд А., Харви Дж. и др. (Группа разработки рекомендаций по плевральным заболеваниям BTS) (август 2010 г.). «Лечение спонтанного пневмоторакса: Рекомендации Британского торакального общества по плевральным заболеваниям 2010 г.» . Торакс . 65 (8 Приложение 2): ii18–ii31. дои : 10.1136/thx.2010.136986 . ПМИД 20696690 .
- ^ Jump up to: Перейти обратно: а б с д и ж г час я дж Ли-Смит С., Харрис Т. (январь 2005 г.). «Напряженный пневмоторакс – время переосмыслить?» . Журнал неотложной медицины . 22 (1): 8–16. дои : 10.1136/emj.2003.010421 . ПМК 1726546 . ПМИД 15611534 .
- ^ Лира Р.Д. (май – июнь 2016 г.). «Этиология первичного спонтанного пневмоторакса» . Журнал Brasileiro de Pneumologia . 42 (3): 222–226. дои : 10.1590/S1806-37562015000000230 . ПМК 5569604 . ПМИД 27383937 .
- ^ Jump up to: Перейти обратно: а б с д и Маркс Дж (2010). Неотложная медицина Розена: концепции и клиническая практика (7-е изд.). Филадельфия, Пенсильвания: Мосби/Элзевир. стр. 393–96. ISBN 978-0-323-05472-0 .
- ^ Jump up to: Перейти обратно: а б с д и ж г час я дж Робинсон П.Д., Купер П., Ранганатан СК (сентябрь 2009 г.). «Доказательное лечение первичного спонтанного пневмоторакса у детей». Обзоры детских респираторных заболеваний . 10 (3): 110–7, викторина 117. doi : 10.1016/j.prrv.2008.12.003 . ПМИД 19651381 .
- ^ Jump up to: Перейти обратно: а б с Чиу Х.Т., Гарсия К.К. (июль 2006 г.). «Семейный спонтанный пневмоторакс». Современное мнение в области легочной медицины . 12 (4): 268–272. дои : 10.1097/01.mcp.0000230630.73139.f0 . ПМИД 16825879 . S2CID 45908721 .
- ^ Jump up to: Перейти обратно: а б Левин DJ, Сако Э.Ю., Питерс Дж. (2008). Легочные заболевания и расстройства Фишмана (4-е изд.). МакГроу-Хилл. п. 1520 . ISBN 978-0-07-145739-2 .
- ^ Лайт РВ (2007). Плевральные заболевания (5-е изд.). Липпинкотт Уильямс и Уилкинс. п. 307. ИСБН 978-0-7817-6957-0 .
- ^ Николас Рэтерт, В. Скотт Гилмор, доктор медицинских наук, EMT-P (19 июля 2013 г.). «Лечение сосательных ран грудной клетки и других травматических повреждений грудной клетки» . www.jems.com . Журнал экстренной медицинской помощи. Архивировано из оригинала 8 апреля 2015 года . Проверено 28 сентября 2017 г.
- ^ «Avanos Medical отзывает систему энтерального доступа Cortrak*2 из-за риска неправильного размещения энтеральных трубок, которые могут причинить вред пациенту» . FDA . Админ. 16 мая 2022 г. Проверено 16 мая 2022 г.
- ^ Jump up to: Перейти обратно: а б Нойман Т.С. (2003). «Артериальная газовая эмболия и баротравма легких». В Брубакк АО, Нойман Т.С. (ред.). Физиология и медицина дайвинга Беннета и Эллиотта (5-е изд.). США: Сондерс. стр. 558–61. ISBN 978-0-7020-2571-6 .
- ^ Вибеде, Луиза; Вибеде, Эмиль; Бендцен, Метте; Педерсен, Лия; Эббесен, Финн (24 декабря 2016 г.). «Неонатальный пневмоторакс: описательное региональное датское исследование» . Неонатология . 111 (4): 303–308. дои : 10.1159/000453029 . ISSN 1661-7800 . ПМИД 28013308 . S2CID 4314067 .
- ^ Jump up to: Перейти обратно: а б с Брускеттини М., Романцик О., Заппеттини С., О'Доннелл С.П., Калево М.Г. (февраль 2019 г.). «Игольная аспирация в сравнении с дренированием межреберной трубки при пневмотораксе у новорожденного» . Кокрановская база данных систематических обзоров . 2019 (2): CD011724. дои : 10.1002/14651858.CD011724.pub3 . ПМК 6357997 . ПМИД 30707441 .
- ^ Неупане К., Джамиль Р. (2022). «Физиология транспульмонального давления» . NCBI Национальный центр биотехнологической информации . ПМИД 32644430 .
- ^ Jump up to: Перейти обратно: а б с Гранди С., Бентли А., Чопп Дж.М. (2012). «Первичный спонтанный пневмоторакс: диффузное заболевание плевры» . Дыхание; Международный обзор торакальных заболеваний . 83 (3): 185–189. дои : 10.1159/000335993 . ПМИД 22343477 .
- ^ Сеоу А., Казеруни Э.А., Перникано П.Г., Нири М. (февраль 1996 г.). «Сравнение рентгенограмм грудной клетки на вдохе и выдохе в вертикальном положении для выявления пневмоторакса». АЖР. Американский журнал рентгенологии . 166 (2): 313–316. дои : 10.2214/ajr.166.2.8553937 . ПМИД 8553937 .
- ^ Макдафф А., Арнольд А., Харви Дж. (август 2010 г.). «Лечение спонтанного пневмоторакса: Рекомендации Британского торакального общества по плевральным заболеваниям 2010 г.» . Торакс . 65 (Приложение 2): ii18–ii31. дои : 10.1136/thx.2010.136986 . ПМИД 20696690 .
- ^ О'Коннор А.Р., Морган В.Е. (июнь 2005 г.). «Рентгенологическое обследование пневмоторакса» . БМЖ . 330 (7506): 1493–1497. дои : 10.1136/bmj.330.7506.1493 . ПМК 558461 . ПМИД 15976424 .
- ^ Jump up to: Перейти обратно: а б с д и ж Бауманн М.Х., Стрэндж С., Хеффнер Дж.Э., Лайт Р., Кирби Т.Дж., Кляйн Дж. и др. (февраль 2001 г.). «Лечение спонтанного пневмоторакса: консенсусное заявление Американского колледжа врачей-торудистов Дельфи». Грудь . 119 (2): 590–602. дои : 10.1378/сундук.119.2.590 . ПМИД 11171742 .
- ^ Скалеа Т.М., Родригес А., Чиу В.К., Бреннеман Ф.Д., Фэллон В.Ф., Като К. и др. (март 1999 г.). «Фокусная оценка травм с помощью сонографии (FAST): результаты международной консенсусной конференции» . Журнал травмы . 46 (3): 466–472. дои : 10.1097/00005373-199903000-00022 . ПМИД 10088853 . S2CID 19871141 .
- ^ Вилкерсон Р.Г., Стоун М.Б. (январь 2010 г.). «Чувствительность прикроватного УЗИ и рентгенограмм грудной клетки в передне-задней позиции для выявления пневмоторакса после тупой травмы» . Академическая неотложная медицина . 17 (1): 11–17. дои : 10.1111/j.1553-2712.2009.00628.x . ПМИД 20078434 . S2CID 8184800 .
- ^ Вольпичелли Дж. (февраль 2011 г.). «Сонографическая диагностика пневмоторакса». Интенсивная медицина . 37 (2): 224–232. дои : 10.1007/s00134-010-2079-y . ПМИД 21103861 . S2CID 24664490 .
- ^ Стауб Л.Дж., Бискаро Р.Р., Кашубовски Э., Мауричи Р. (март 2018 г.). «УЗИ грудной клетки для экстренной диагностики травматического пневмоторакса и гемоторакса: систематический обзор и метаанализ». Рана . 49 (3): 457–466. doi : 10.1016/j.injury.2018.01.033 . ПМИД 29433802 .
- ^ «UOTW №6 – УЗИ недели» . УЗИ недели . 24 июня 2014 года. Архивировано из оригинала 8 сентября 2017 года . Проверено 27 мая 2017 г.
- ^ «UOTW #62 – УЗИ недели» . УЗИ недели . 25 октября 2015 г. Архивировано из оригинала 9 мая 2017 г.
- ^ Кил М., Мейер С. (декабрь 2007 г.). «Травмы грудной клетки – что нового?». Текущее мнение в области интенсивной терапии . 13 (6): 674–679. дои : 10.1097/MCC.0b013e3282f1fe71 . ПМИД 17975389 . S2CID 19317500 .
- ^ Jump up to: Перейти обратно: а б с д Ли С., Ревелл М., Портер К., Стейн Р. (март 2007 г.). «Догоспитальное лечение травм грудной клетки: консенсусное заявление. Факультет догоспитальной помощи Королевского колледжа хирургов Эдинбурга» . Журнал неотложной медицины . 24 (3): 220–224. дои : 10.1136/emj.2006.043687 . ПМК 2660039 . ПМИД 17351237 .
- ^ Морсен С., МакМахон Н., Корфилд А., Макки С. (декабрь 2021 г.). «Осложнения, связанные с открытой торакостомией на догоспитальном этапе: краткий обзор» . Скандинавский журнал травматологии, реанимации и неотложной медицины . 29 (1): 166. дои : 10.1186/s13049-021-00976-1 . ПМЦ 8643006 . ПМИД 34863280 .
- ^ Неймар Р.В., Отто К.В., Линк М.С., Кроник С.Л., Шустер М., Каллауэй К.В. и др. (ноябрь 2010 г.). «Часть 8: Расширенная поддержка сердечно-сосудистой системы у взрослых: Рекомендации Американской кардиологической ассоциации по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи, 2010 г.» . Тираж . 122 (18 Приложение 3): S729–S767. doi : 10.1161/CIRCULATIONAHA.110.970988 . ПМИД 20956224 .
- ^ Эшби М., Хауг Дж., Малкахи П., Огден К.Дж., Дженсен О., Уолтерс Дж.А. (декабрь 2014 г.). «Консервативное и интервенционное лечение первичного спонтанного пневмоторакса у взрослых» . Кокрановская база данных систематических обзоров . 2018 (12): CD010565. дои : 10.1002/14651858.CD010565.pub2 . ПМК 6516953 . ПМИД 25519778 .
- ^ Лайт РВ (2007). Плевральные заболевания (5-е изд.). Липпинкотт Уильямс и Уилкинс. п. 310. ИСБН 978-0-7817-6957-0 .
- ^ Карсон-Чаххуд К.В., Вакаи А., ван Агтерен Дж.Э., Смит Б.Дж., Маккейб Г., Бринн М.П., О'Салливан Р. (сентябрь 2017 г.). «Простая аспирация в сравнении с дренированием межреберной трубки при первичном спонтанном пневмотораксе у взрослых» . Кокрановская база данных систематических обзоров . 9 (12): CD004479. дои : 10.1002/14651858.CD004479.pub3 . ПМК 6483783 . ПМИД 28881006 .
- ^ Чанг Ш., Кан Й.Н., Чиу ХИ, Чиу Й.Х. (май 2018 г.). «Систематический обзор и метаанализ, сравнивающий катетер с косичкой и плевральной дренажной трубкой в качестве начального лечения пневмоторакса». Грудь . 153 (5): 1201–1212. дои : 10.1016/j.chest.2018.01.048 . ПМИД 29452099 . S2CID 4587316 .
- ^ Аюб Ф., Квирк М., Фрит Д. (2019). «Использование профилактического антибиотика для предотвращения осложнений при тупой и проникающей травме грудной клетки, требующей установки дренажа грудной клетки: систематический обзор и метаанализ» . Открытие отделения травматологической хирургии и неотложной помощи . 4 (1): e000246. дои : 10.1136/tsaco-2018-000246 . ПМК 6407548 . ПМИД 30899791 .
- ^ Бримс Ф.Дж., Маскелл Н.А. (июль 2013 г.). «Амбулаторное лечение пневмоторакса: систематический обзор литературы» . Торакс . 68 (7): 664–669. doi : 10.1136/thoraxjnl-2012-202875 . ПМИД 23515437 .
- ^ Браун И., Палмер К.Т., Робин С. (2007). Трудоспособность: медицинские аспекты . Оксфорд: Издательство Оксфордского университета. стр. 481–82 . ISBN 978-0-19-921565-2 .
- ^ Бауманн М.Х., Ноппен М. (июнь 2004 г.). «Пневмоторакс» . Респирология . 9 (2): 157–164. дои : 10.1111/j.1440-1843.2004.00577.x . ПМИД 15182264 . S2CID 222188018 .
- ^ Jump up to: Перейти обратно: а б с Левин DJ, Сако Э.Ю., Питерс Дж. (2008). Легочные заболевания и расстройства Фишмана (4-е изд.). МакГроу-Хилл. п. 1519 . ISBN 978-0-07-145739-2 .
- ^ Лайт РВ (2007). Плевральные заболевания (5-е изд.). Липпинкотт Уильямс и Уилкинс. п. 306. ИСБН 978-0-7817-6957-0 .
- ^ Бенсе Л., Эклунд Г., Виман Л.Г. (декабрь 1987 г.). «Курение и повышенный риск заражения спонтанным пневмотораксом». Грудь . 92 (6): 1009–1012. дои : 10.1378/сундук.92.6.1009 . ПМИД 3677805 . S2CID 16838594 .
- ^ Лайт РВ (2007). Плевральные заболевания (5-е изд.). Липпинкотт Уильямс и Уилкинс. п. 315. ИСБН 978-0-7817-6957-0 .
- ^ Сан С.А., Хеффнер Дж.Э. (март 2000 г.). «Спонтанный пневмоторакс». Медицинский журнал Новой Англии . 342 (12): 868–874. дои : 10.1056/NEJM200003233421207 . ПМИД 10727592 .
- ^ Кая СО, Каратепе М, Ток Т, Онем Г, Дурсуноглу Н, Гоксин И (сентябрь 2009 г.). «Был ли пневмоторакс и способы его лечения известны в Анатолии 15-го века?» . Журнал Техасского института сердца . 36 (2): 152–153. ПМК 2676596 . ПМИД 19436812 .
- ^ Лаэннек РТ (1819 г.). Трактат о опосредованной аускультации и заболеваниях легких и сердца – часть II (на французском языке). Париж.
- ^ Кьергард Х (1932). «Спонтанный пневмоторакс у внешне здоровых». Акта Медика Скандинавия . 43 (Приложение): 1–159. дои : 10.1111/j.0954-6820.1932.tb05982.x .
- ^ Тайсон, доктор медицинских наук, Крэндалл В.Б. (1941). «Хирургическое лечение рецидивирующего идиопатического спонтанного пневмоторакса». Журнал торакальной хирургии . 10 (5): 566–70. дои : 10.1016/S0096-5588(20)32206-6 .
- ^ Херцог Х (1998). «История туберкулеза». Дыхание; Международный обзор торакальных заболеваний . 65 (1): 5–15. дои : 10.1159/000029220 . ПМИД 9523361 . S2CID 202645306 .
- ^ Стивенсон А (2010). Оксфордский словарь английского языка . ОУП Оксфорд. п. 1369. ИСБН 9780199571123 . Архивировано из оригинала 14 сентября 2016 года.
- ^ Павлоски Д.Р., Броддус К.Д. (2010). «Пневмоторакс: обзор». Журнал Американской ассоциации больниц для животных . 46 (6): 385–397. дои : 10.5326/0460385 . ПМИД 21041331 .
- ^ «Причины дыхательной недостаточности» . Ветеринарное руководство Merck, 9-е издание (онлайн-версия) . 2005. Архивировано из оригинала 26 ноября 2010 года . Проверено 5 июня 2011 г.
- ^ «Травма лошадей и первая помощь: раны и рваные раны» . Ветеринарное руководство Merck, 9-е издание (онлайн-версия) . 2005. Архивировано из оригинала 6 сентября 2009 года . Проверено 5 июня 2011 г.
- ^ «Первичный осмотр и сортировка – дыхание» . Ветеринарное руководство Merck, 9-е издание (онлайн-версия) . 2005. Архивировано из оригинала 28 октября 2011 года . Проверено 5 июня 2011 г.
- ^ Ау Дж., Вейсман Д.Л., Стефаначчи Д.Д., Палмизано, член парламента (март 2006 г.). «Использование компьютерной томографии для оценки поражений легких, связанных со спонтанным пневмотораксом у собак: 12 случаев (1999-2002 гг.)» . Журнал Американской ветеринарной медицинской ассоциации . 228 (5): 733–737. дои : 10.2460/javma.228.5.733 . ПМИД 16506938 .
- ^ Смит Дж., Кунео М., Уолтон Р., Уайт Р., Буш Р., Чигерве М. (апрель 2020 г.). «Спонтанный пневмоторакс у свиньи-компаньона Кунекуне из-за разрыва легочных булл» . Журнал медицины экзотических домашних животных . 34 : 6–9. doi : 10.1053/j.jepm.2020.04.001 . S2CID 218806957 .




